Ihre Ansprechpartner bei Nierenkrebs

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00
Ihre Ansprechpartner bei Prostatakrebs

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00
Urologische Früherkennungsuntersuchung der Prostata
Die Krebserkrankung der Prostata ist die häufigste Tumorerkrankung des Mannes in Deutschland. Regelmäßige Früherkennungsuntersuchungen (Tastbefund und PSA-Wert im Blut) sind notwendig um den Tumor frühzeitig zu diagnostizieren, denn Tumoren im Frühstadium werden kurativ, das heißt mit dem Ziel der Heilung behandelt. Früherkennungsuntersuchungen werden in der Regel durch den niedergelassenen Urologen durchgeführt. Gegebenenfalls kann in der Folge die Entnahme einer Gewebeprobe aus der Prostata mittels Feinnadelbiopsie zur weiteren Abklärung notwendig sein.
Unsere Leistungen: Optimal versorgt
Bei erhöhten oder steigenden PSA-Werten und/oder Auffälligkeiten in der Tastuntersuchung der Prostata sollte eine weitere Abklärung mittels Entnahme von Gewebeproben aus der Prostata erfolgen.
Hierbei werden nach örtlicher Betäubung mit einer dünnen Biopsienadel Proben aus der Prostata entnommen.
Die Entnahmestellen werden durch einen Ultraschall der Prostata über den Enddarm festgelegt. Aus auffälligen Arealen können zusätzliche Proben gewonnen werden. Anschließend erfolgt die feingewebliche Aufarbeitung der Proben in der Pathologie in unserem Klinikum.
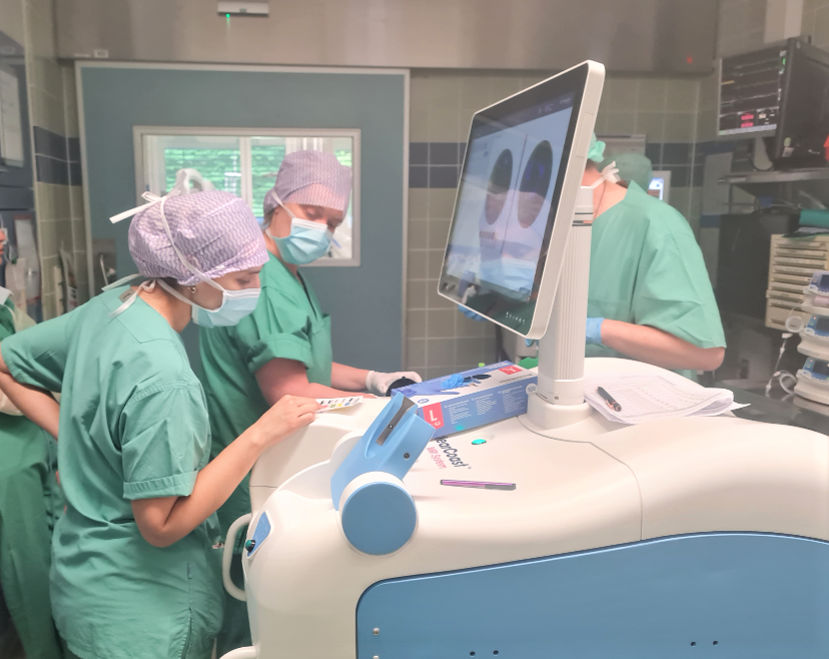
In der Diagnostik eines möglichen Prostatakrebses können wir die hochspezialisierte Technik der Fusionsbiopsie einsetzen. Diese Technologie nutzt die Kombination der Vorteile des multi-parametrischen MRT der Prostata des Radiologen mit den Vorteilen des Ultraschalls des Urologen.
So ermöglicht es diese Technologie, die Bilder aus einem multi-parametrischen MRT der Prostata inklusive der gekennzeichneten krebsverdächtigen Areale sowie die Bilder aus dem Ultraschall übereinanderzulegen.
Durch die Fusion (Verschmelzung) von MRT- und Ultraschallbild werden die krebsverdächtigen Areale aus dem MRT mit der Hilfe einer Software im Ultraschall sichtbar gemacht. So können in Echtzeit auffällige Bereiche angepeilt werden um gezielt Proben zu entnehmen.
Diese Bildverschmelzung („Fusion“) ermöglicht dann die gezielte Biopsie im live-Bild mit Visualisierung und Kontrolle der Nadelführung.
Bei einer Erstbiopsie sollten anschließend noch weitere Biopsie aus den anderen Sektoren der Prostata entnommen werden, um eine „Übersicht“ des gesamten Organs zu bekommen. Dies erfolgt in Übereinstimmung mit den aktuellen nationalen Leitlinien zur Diagnostik bei Verdacht auf Prostatakrebs.
Im Allgemeinen wird die Biopsie als ambulanter Eingriff durch den Enddarm durchgeführt und erfolgt mit einer lokalen Betäubung schmerzarm. Zur Prophylaxe einer Infektion wird eine antibiotische Einmalgabe durchgeführt.
In einigen Fällen erfolgt die Biopsie alternativ durch den Damm, dann allerdings in einer Kurznarkose.
Nach Erhalt des Ergebnisses durch den Pathologen können die Befunde dann besprochen und ein individuelles Vorgehen abgestimmt werden.
Die Nuklearmedizin des Helios Universitätsklinikums Wuppertal bietet für an Prostatakrebs erkrankte Patienten die Diagnostik mittels PSMA-PET-CT an.
PSMA steht für „Prostata spezifisches Membranantigen“, ein Eiweiß, welches vermehrt auf der Oberfläche von Prostatakrebszellen zu finden ist. Dies macht sich die nuklearmedizinische Diagnostik zunutze. An eine Substanz, die an PSMA bindet, wird ein radioaktiver Stoff (F-18 oder Ga-68) gekoppelt und durch die PET (Positronen-Emission-Tomographie) sichtbar gemacht. Im CT (Computertomographie) lässt sich die Mehranreicherung dann der genauen Lokalisation zuordnen.
Das PSMA-PET-CT kommt vor allem in der Rezidiv-Diagnostik, also bei einer erneut auftretenden Krebserkrankung der Prostata, bei unklaren PSA-Anstiegen nach Operation oder Bestrahlung zum Einsatz. Bereits bei PSA-Spiegeln unter 1 ng/ml kann das Tumorgewebe sichtbar gemacht werden. Dadurch können ein Lokalrezidiv oder auch Metastasen aufgespürt und gegebenenfalls weitere therapeutische Schritte eingeleitet werden.
Vereinzelt kommt das PSMA-PET-CT auch zur Primärdiagnostik und zur Kontrolle unter systemischer Therapie zum Einsatz.
Abzuwarten und zunächst engmaschig zu kontrollieren kann für lokal begrenzte, wenig aggressive Tumore unter bestimmten Bedingungen eine Behandlungsoption darstellen.
Die Aktive Überwachung ist eine Behandlungsoption für Prostatatumore unter folgenden Voraussetzungen:
• PSA-Wert ≤ 15 ng/ml
• Gleason-Score ≤ 7a (ISUP 2) mit günstigem Risikoprofil*
Der Zustand der Erkrankung wird zunächst in sehr regelmäßigen Abständen untersucht. Erst bei Fortschreiten des Tumors wird eingegriffen und eine definitive kurative Behandlung (mit dem Ziel der Heilung) festgelegt.
Ziel der Aktiven Überwachung ist die Vermeidung einer „Übertherapie“ für nicht fortschreitende oder sehr langsam wachsende Tumore.
**kein cribriformes oder intraduktales Wachstum, Anteil Gleason-Muster 4 unter 10 %
Aufgrund von Vorerkrankungen oder Voroperationen kann eine offene Operation der Prostata notwendig sein.
Als zertifiziertes Zentrum gewährleisten wir, dass ein interdisziplinäres Team aus Urologen, internistischen Onkologen, Strahlentherapeuten und weiteren Fachärzten die Erkrankung beurteilt und Empfehlungen ausspricht.
Sollte bei Ihnen eine Operation empfohlen sein, bieten wir Ihnen die Behandlung in unserem Zentrum mit modernster Technologie nach dem aktuellen medizinischen Kenntnisstand an. Wenn möglich wird die Operation mit dem Da Vinci®-Operationssystem durchgeführt.
Aufgrund von Vorerkrankungen, Voroperationen oder der Tumorsituation kann jedoch eine offene Operation der Prostata notwendig sein. Hierbei erfolgt die radikale Entfernung des tumortragenden Organs über einen Schnitt im Unterbauch. Durch die Operation kann in lokal begrenzten Stadien meist eine Heilung erreicht werden. Je nach Befund kann der Erhalt der Erektionsnerven erfolgen, hierfür wird eine Lupenbrille zur mikroskopischen Vergrößerung eingesetzt. Während des Eingriffs erfolgt ggf. die Schnellschnittdiagonstik um festzustellen, ob der Tumor vollständig entfernt wurde. Je nach Risikosituation kann eine zusätzliche Entfernung der Lymphknoten notwendig sein. Diese sowie alle weiteren Details der Operation besprechen wir mit Ihnen ausführlich in unserer Sprechstunde.
Beim Operieren mit dem Da Vinci®-Operationssystem unterstützt ein Computer mit feinen Geräten die Handbewegungen des Operateurs ausgleichend und erweitert zudem erheblich seinen Aktionsradius.
Technik der neusten Generation
Computerassistiertes Operieren mit Da Vinci®
Mit extrem winzigen und wendige Instrumenten werden neue Operationsmöglichkeiten erschlossen. Über winzige Röhren werden Instrumente, Licht und Kameras in den Körper des Patienten eingeführt. Der Roboter hält die Geräte und führt die notwenigen Bewegungen aus, die der Operateur an der Konsole vorgibt. Kein Zittern, keine Kraftprobleme mehr, keine fehlende Sicht auf Operationsgebiete – denn der Roboter kann auch in Regionen arbeiten, an die das Skalpell in der Hand nicht gut hinkommt. Dabei gilt immer: Es operiert nicht das Gerät, sondern der erfahrende Chirurg, er lässt sich aber helfen, um die OP sicherer zu machen und viel mehr Möglichkeiten zu haben.
Der Da Vinci®-Roboter ist ein Assistent
Der sogenannte Telemanipulator führt keine Bewegung automatisiert oder autonom aus. Vielmehr handelt es sich um einen Computer, der die Bewegung des Chirurgen auf Mikroinstrumente überträgt. Dabei werden die Bewegungen im Verhältnis fünf zu eins auf die Instrumente übersetzt. Das heißt, fünf Zentimeter Bewegung der Hand ergibt einen Zentimeter Justierung des Instruments im Körper. Die Instrumente bewegen sich dabei absolut zitterfrei und präzise. Menschliche Schwächen werden damit ausgeschaltet, menschliche Stärken hingegen verstärkt: Denn nur, wer sowieso schon absolut sicher operiert, wird auch mit dem Da Vinci®-Gerät arbeiten. „Bei der radikalen Entfernung von Tumoren sind Genauigkeit und Präzision das oberste Ziel. Mit diesem Gerät können wir das noch besser leisten“, erläutert der Urologe.
Video-Ratgeber
Sollte bei Ihnen eine Strahlentherapie empfohlen sein, bieten wir Ihnen die Behandlung in unserem Zentrum mit modernster Technologie nach dem aktuellen medizinischen Kenntnisstand an.
Als Prostatakrebszentrum gewährleisten wir, dass ein interdisziplinäres Team aus Urologen, internistischen Onkologen, Strahlentherapeuten und weiteren Fachärzten die Erkrankung beurteilt und Empfehlungen ausspricht.
Die Strahlentherapie
Bei der Strahlentherapie der Prostata wird eine hohe Strahlendosis präzise in einen lokal eng begrenzten Bereich, das sogenannte Zielvolumen (in diesem Falle Prostata und ggfs. Lymphknotenstationen), eingestrahlt. Dies geschieht durch hochenergetische Röntgenstrahlen.
Ziel ist es, den Tumor zu vernichten. Gleichzeitig können dank der modernen Techniken und Berechnungen benachbarte strahlenempfindliche Organe und Gewebe (sogenannte Risikoorgane) optimal geschont werden.
Bei der Prostatabestrahlung führen wir die Bestrahlung perkutan, das heißt „von außen“ durch. Die Bestrahlung erfolgt unter Verwendung hochmoderner Geräte, den sogenannten Linearbeschleunigern.
Modernste Bestrahlungsgeräte
Zur Anwendung kommen bei uns routinemäßig die modernsten verfügbaren Techniken, wie die intensitätsmodulierte Radiotherapie (IMRT) und VMAT- bzw. Rapid Arc-Technik („Rotations-IMRT“).
Was ist bildgeführte Bestrahlung?
Um das Zielgebiet, hier die Prostata, präzise zu lokalisieren und zu treffen, wenden wir die sogenannte bildgeführte Bestrahlung an (IGRT – Image-Guided Radiotherapy). Das bedeutet, dass vor jeder Bestrahlung, wenn Sie bereits auf dem Bestrahlungstisch liegen, ein Kontroll-Bild bzw. CT angefertigt wird. So können wir unmittelbar vor der täglichen Bestrahlung die Position der Prostata kontrollieren und den Bestrahlungsbereich gegebenenfalls anpassen. Dies ist sinnvoll, da sich durch tägliche Unterschiede in der Blasen- oder Darmfüllung die Prostata schnell um einige Millimeter verschieben kann.
Anhand der Farben, die die Dosisverteilung darstellen, ist erkennbar, dass die Dosis sehr präzise fokussiert ist auf die Prostata (rote Farbe = verschriebene Dosis) und nach aussen sehr steil abfällt (blaue Farbe= nur noch sehr geringe Dosis).
Wie läuft die Strahlenbehandlung ab und merke ich etwas?
Meistens wird die Strahlentherapie ambulant durchgeführt, mit Terminen einmal täglich an allen Werktagen. Vor der eigentlichen Strahlentherapie sind noch ein bis zwei Termine zur Vorbereitung (Bestrahlungsplanung) nötig. Die Bestrahlungen selbst gehen schnell (pro Tag etwa 15 bis 30 Minuten, davon etwa 1–2 Minuten echte Bestrahlungszeit).
Von der Bestrahlung selbst merken Sie nichts (wie bei einer Röntgen-Untersuchung), es wird nichts warm, es tut nichts weh. Sie brauchen daher keine Angst zu haben. Die meisten auftretenden Nebenwirkungen sind heute eher mild und vorübergehend.
Mögliche Variationen der Bestrahlungsplanung
Neben der sogenannten „normal-fraktionierten“ Bestrahlung kann auf der Basis aktueller Studienergebnisse in vielen Fällen die sogenannte „hypofraktionierte“ Bestrahlung angeboten werden. Bei der hypofraktionierten Bestrahlung erfolgt die Behandlung in 4 Wochen (20 Bestrahlungssitzungen) gegenüber knapp 8 Wochen (38 Bestrahlungssitzungen) bei der „normfraktionierten“ Behandlung. Dies bedeutet für unsere Patienten einen deutlichen Gewinn an Komfort und somit Lebenqualität bei vergleichbarer Wirksamkeit und Verträglichkeit. Ob die hypofraktionierte Bestrahlung geeignet ist oder evtl. doch die normfraktionierte Bestrahlung sinnvoller ist, wird immer individuell geprüft und mit Ihnen/dem Patienten besprochen.
Strahlentherapie bei Rezidiv (Rückkehr der Erkrankung) oder Metastasen
Bestrahlung eines PSA-Rezidivs
Die Strahlentherapie kann auch eingesetzt werden, falls die Erkrankung zurückkommt. Sollte es zum Beispiel nach früher erfolgter Operation (Entfernung der Prostata) wieder zu einem PSA-Anstieg kommen, kann eine Bestrahlung der Prostataloge noch einmal zur Heilung der Erkrankung führen.
Bei PSA-Anstieg und, in den weiteren Untersuchungen, Nachweis eines befallenen Lymphknotens ist die Hochpräzisions-Strahlentherapie ebenfalls eine Option, die Erkrankung zurückzudrängen.
Durch eine solche lokale Behandlung im Falle eines PSA-Rezidiv kann im individuellen Fall die Einleitung einer Hormontherapie vermieden werden.
Bei Patienten mit fortgeschrittenen oder metastasierten Tumoren der Prostata stehen zunehmend die Lebensqualität und die Verhinderung von lokalen Komplikationen im Vordergrund.
Bei Patienten mit fortgeschrittenen oder metastasierten Tumoren der Prostata stehen zunehmend die Lebensqualität und die Verhinderung von lokalen Komplikationen (z. B. Blutungen, Harnsperre) im Vordergrund.
Die TUR-P (transurethrale Prostataresektion) oder HoLEP (Holmium-Laser-Enukleation der Prostata) sind operative Standardverfahren zur Behandlung einer gutartigen Prostatavergrößerung. Auch im Rahmen palliativer Therapiekonzepte finden diese Behandlungsverfahren Anwendung zur Beherrschung lokaler Probleme. Die äußeren Anteile der Prostata bleiben bei diesen Verfahren erhalten, sodass keine vollständige Entfernung des Tumors erfolgt. Es geht in erster Linie um die Behebung lokaler Probleme (beispielsweise eine eingeengte Harnröhre durch den Tumor oder Blutungen aus der Prostata). Durch diese Operationen kann eine Linderung von Symptomen und eine Verbesserung der Lebensqualität, jedoch keine Heilung erreicht werden.
Zur Behandlung von Krebserkrankungen gibt es verschiedene Behandlungsansätze. Ein Therapiearm umfasst die medikamentösen Therapien.
Hormonablative Therapien
Sowohl das Wachstum normaler, als auch bösartiger Prostatazellen ist vom männlichen Sexualhormon Testosteron abhängig.
Für Patienten in fortgeschrittenen oder bereits metastasierten Erkrankungsstadien kann eine Hormonentzugstherapie eine zusätzliche Behandlungsoption darstellen. Die antihormonelle Therapie bremst das Wachstum des Tumors über längere Zeit, eine Heilung kann durch diese Therapie jedoch nicht erreicht werden.
Chemotherapie
Die Behandlung von Patienten in fortgeschrittenen Erkrankungsstadien erfordert meist die enge Zusammenarbeit mit Ärzten verschiedener Fachrichtungen. Daher werden die möglichen Therapieoptionen in unserer interdisziplinären Tumorkonferenz gemeinsam mit allen Fachexperten besprochen. Anschließend wird eine Empfehlung ausgesprochen. Diese Empfehlung sowie Therapiealternativen werden dann in einem ausführlichen Gespräch mit Ihnen besprochen.
Sie suchen Unterstützung in einer belastenden Zeit? Hier finden Sie sie.
Schmerztherapie während und nach der Operation
Bei offenen Operationen kommen Verfahren wie Schmerztherapiekatheter zum Einsatz. Dabei arbeiten Pflegekräfte, Mitarbeiter des Akutschmerzdienstes, Operateure und Stationsärzte eng zusammen.
Bei minimalinvasiven Operationen der Prostata können Schmerzen durch eine gezielte lokale Schmerztherapie (z. B. TAP-Block) vorgebeugt und wirksam gelindert werden.
Zu optimalen Versorgung der Patienten steht ein engagiertes Team an schmerztherapeutisch geschulten Mitarbeitern zur Verfügung.
Als Universitätsklinikum werden bei uns nicht nur Patienten behandelt, sondern auch auf vielen Fachgebieten geforscht. Hier erfahren Sie mehr über aktuelle klinische Studien des Fachbereichs Urologie.
ADAM-Studie
Adjuvant Apalutamide in Subjects With High-risk Localized or Locally Advanced Prostate Cancer After Radical Prostatectomy (ADAM)
Eine randomisierte, offene Phase-2-Studie zu adjuvantem Apalutamid oder Standard der Behandlung bei Patienten mit lokalem oder lokal fortgeschrittenem Prostatakrebs mit hohem Risiko nach radikaler Prostatektomie.
Studien-Status: Rekrutierung abgeschlossen, Follow up Phase
ARASAFE-Studie
Seit Februar 2023 ist die 3-fach-Kombination zur Behandlung des metastasierten Prostatatumors zugelassen. Die Kombination aus Chemotherapie, Entzug des männlichen Sexualhormons Testosteron und einem neu zugelassenen Präparat, das die Wirkung des männlichen Geschlechtshormons am Rezeptor hemmt, soll das Tumorwachstum effektiv bekämpfen.
Kern der Studie sind verringerte Chemotherapie-Dosen in veränderten zeitlichen Abständen. Die begleitende Hormontherapie und die 3-monatlichen Nachuntersuchungen entsprechen der zugelassenen Standardbehandlung. Durch das veränderte Schema soll eine bessere Verträglichkeit mit weniger Nebenwirkungen erzielt werden.
Studien-Status: geöffnet
MOVE-Studie
Die MOVE-Studie ist eine monozentrische randomisiert kontrollierte Studie, welche die postoperative Mobilität von Patienten nach größeren operativen Eingriffen mit Hilfe von digitalen Mobilisationstools erfasst. Hiermit wird beurteilt, ob postoperative Mobilität zu einer schnelleren Heilung, einer Verminderung der postoperativen Komplikationen sowie einer Verkürzung der Verweildauer beitragen kann.
Studien-Status: geschlossen
PROCARE-Studie
PROstate CAncer Real World Evidence Registry: RECURRENT AND METASTATIC PROSTATE CANCER
Die PROCARE-Studie ist eine Registerstudie mit langfristiger Nachbeobachtung, die den Therapie- und Krankheitsverlauf bei Patienten mit rezidiviertem und metastasiertem Prostatakrebs untersuchen soll.
Die folgenden Patientengruppen werden untersucht:
- Patienten mit einem Wiederanstieg des PSA-Wertes nach operativer Entfernung oder Bestrahlung der Prostata aufgrund des Prostatakrebses, sogenanntes PSA-Rezidiv oder biochemisches Rezidiv.
- Patienten mit einem PSA-Rezidiv die eine Behandlung durch Hormonentzugstherapie (sogenannte Androgendeprivation) erhalten haben und bei denen es trotzdem zu einem Wiederanstieg des PSA-Wertes gekommen ist, ohne dass eine Ausbreitung in andere Organe bzw. Körperteile festgestellt werden konnte, sogenannter nicht-metastasierter kastrationsresistenter Prostatakrebs.
- Patienten mit nachgewiesener Ausbreitung in andere Organe/Körperteile (Metastasen), ohne das bisher eine Hormonentzugstherapie eingeleitet wurde, sogenannter metastasierter hormonsensitiver Prostatakrebs.
- Patienten mit Prostatakrebs und Ausbreitung in andere Organe/Körperteile (Metastasen) bei denen es trotz Hormonentzugsbehandlung zu einem Fortschreiten der Tumorerkrankung (z.B. nachgewiesener PSA-Anstieg) gekommen ist, sogenannter metastasierter kastrationsrefraktärer Prostatakrebs.
Diese vier Patientengruppen werden unabhängig voneinander zu verschiedenen Zeiträumen in die Studie aufgenommen und beobachtet.
Studien-Status: geöffnet
3DPN-Studie
Virtuelle interaktive 3D-Modellierung zur Verbesserung der Ergebnisse bei der roboter-assistierten partiellen Nephrektomie - eine multizentrische, randomisierte, kontrollierte Studie.
Bisher verwendet der Arzt zur Diagnose und Behandlungsplanung von Nierentumoren eine zweidimensionale Computertomographie (CT). Neue Technologien ermöglichen es, aus den dabei gewonnenen Bildern ein virtuelles dreidimensionales (3D) Modell der betroffenen Niere zu erstellen.
Im Rahmen der Studie soll untersucht werden, ob die 3D Modellierung die Operationszeit verkürzt und dadurch die klinischen Ergebnisse der Nierenteilentfernung verbessert werden.
Studien-Status: geöffnet