So erreichen Sie uns
Wir helfen Ihnen bei Ihren Anliegen gerne persönlich weiter. Vereinbaren Sie hier einen Termin und erhalten Sie erste Informationen.
Prämedikationsgespräch
Sprechzeiten:
Montag bis Freitag: 12:30 bis 15:30Uhr
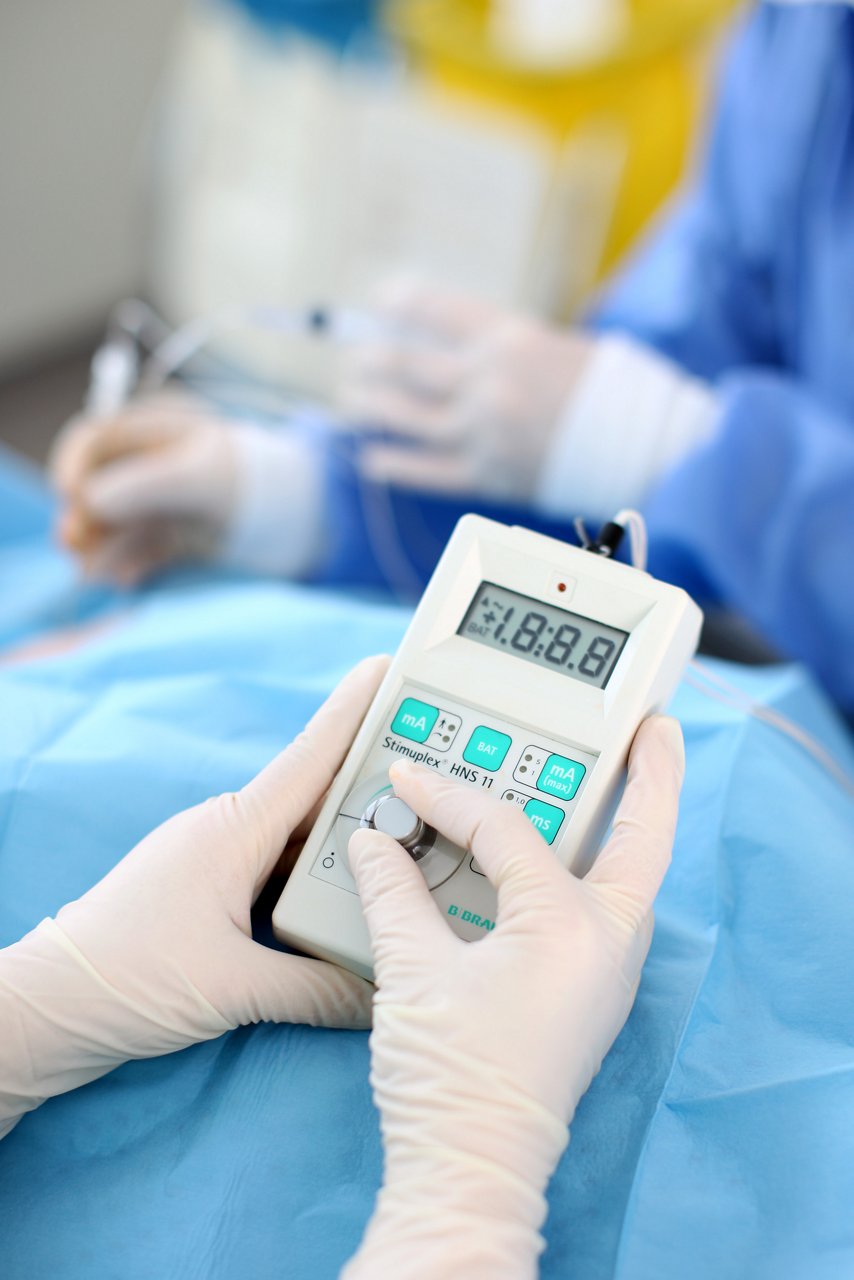
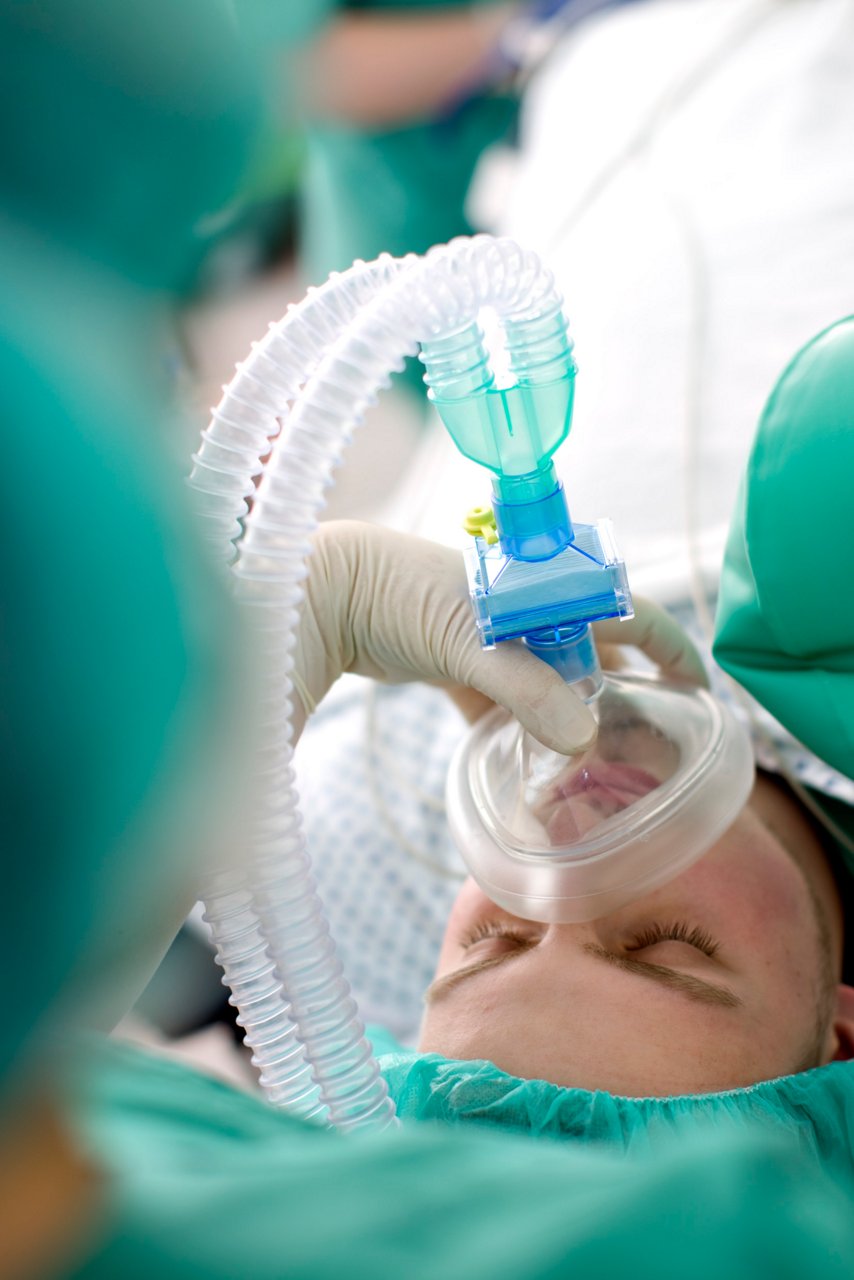
Unsere Behandlungsschwerpunkte
Moderne Medikamente, hoch spezialisierte Narkoseärzte und eine moderne technische Ausstattung, gewährleisten eine sichere Narkose.
Die Vollnarkose ist mit den heute zum Einsatz kommenden Medikamenten sehr sicher, exakt steuerbar und gut verträglich geworden: Übelkeit und Erbrechen nach der Narkose werden nur noch selten beobachtet. Bereits wenige Stunden nach der Narkose sind Sie üblicherweise wieder fit.
Dennoch ist es in Einzelfällen erforderlich, die Narkose als "künstlichen Schlaf" auf der Intensivstation fortzuführen. Aufgrund der engen Verzahnung zwischen Anästhesie und Intensivmedizin ist dies in unserer Klinik jederzeit problemlos möglich.
Die Allgemeinanästhesie, auch Vollnarkose genannt, wird in unserer Klinik mit hoher Präzision und Sicherheit für Sie durchgeführt. Dabei stellen heute in der Regel weder Alter noch Vorerkrankungen einen tatsächlichen Hinderungsgrund für eine Narkose mehr dar. In Ausnahmefällen ist eine präoperative interdisziplinäre Vorbereitung des Patienten zur Risikominimierung von relevanter Problemen erforderlich. Ziel ist es, Sie sicher durch die Narkose und die postoperative Phase zu führen. Ergänzend zur Vollnarkose empfehlen wir, wenn angezeigt, die Kombination mit einem Regionalanästhesieverfahren. Insbesondere bei großen Bauch- und schmerzhaften Gelenkeingriffen wie Knieprothesen oder bei Operationen an der Schulter können wir so weitestgehend für Ihre Schmerzfreiheit in den ersten Tagen nach der Operation sorgen. Sie als Patient profi
Während der Narkose schlafen Sie tief und fest. Ihr Bewusstsein und Ihre Schmerzempfindung werden für die Dauer der Operation durch Medikamente, die über eine Venenverweilkanüle z.B. am Handrücken, Unterarm oder in der Ellenbeuge verabreicht werden, ausgeschaltet. Sauerstoff und Narkosegas werden entweder über einen Schlauch in der Luftröhre (Tubus) oder eine Maske im Rachen (Larynxmaske) bzw. eine Atemmaske verabreicht. Hierüber können Sie dann auch künstlich mittels eines modernen Narkosegerätes beatmet werden. Leichte Heiserkeit oder Kratzen im Hals nach der Narkose werden nur noch selten beobachtet und vergehen schnell nach maximal 1-2 Tagen.
Narkoseausweis: Schwierige Intubation
Gab es bei Ihnen bei einer zurückliegenden Narkosen Probleme den Beatmungsschlauch korrekt zu positionieren und haben Sie vielleicht von dem Anästhesisten einen Narkoseausweis über eine schwierige Intubation oder andere Probleme während der Narkose mitbekommen? Bitte zeigen Sie uns diesen Ausweis bei der Prämedikation, damit wir uns im Interesse Ihrer Sicherheit darauf einstellen können! Wir halten ein entsprechendes Equipment bereit, um auch für solche Situationen gut gerüstet zu sein.
Während der Narkose werden Atmung, Kreislauffunktion, Körpertemperatur und Stoffwechselfunktionen des Patienten durch den Anästhesisten mittels spezieller Überwachungsgeräte engmaschig überwacht. In Abhängigkeit von Grunderkrankungen und Größe des operativen Eingriffs kann hierzu ein erweitertes Monitoring erforderlich sein, um im Interesse der Sicherheit noch gezielter behandeln zu können. Dies sprechen wir im Vorfeld mit Ihnen ab.
Und dennoch gilt: Die heute eingesetzte hochentwickelte Anästhesietechnik ersetzt nicht das wachsame Auge und die klinische Erfahrung des Anästhesisten und der Anästhesiepflegekraft am Kopf des Patienten: Ihre Sicherheit während der Narkose ist uns sehr wichtig. Wir möchten Sie an die Hand nehmen und sind für Sie mit unserem "know how" da!
Moderne Lokalanästhetika, der Einsatz von speziellen Ultraschallverfahren und die Entwicklung von Spezialkanülen und Kathetern haben der Regionalanästhesie zu einem festen Bestandteil im Repertoire der heute üblichen Anästhesieverfahren verholfen.
Regionalanästhesie als Alternative zur Vollnarkose
Die Verfahren der Regionalanästhesie sind eine gute Alternative zur Vollnarkose und werden in unserer Klinik dem Patienten gerne als mögliches Betäubungsverfahren angeboten, insbesondere auch, weil damit eine längere postoperative Schmerzfreiheit gewährleistet werden kann. Im Gegensatz zur Allgemeinanästhesie (Vollnarkose), bei der das Bewusstsein und das Schmerzempfinden im ganzen Körper ausgeschaltet werden, betäuben wir hierbei nur Teile oder Regionen Ihres Körpers. Sie bleiben bei diesen Narkoseverfahren wach. Wir kommen aber gerne mit sedierenden, schlaffördernden Medikamenten Ihrem Wunsch nach, während der Operation zu "dösen". Alternativ können Sie aber auch Musik über einen Kopfhörer hören oder einen spannenden Film über eine 3D Brille (HappyMed) sehen.
Auch in anderen chirurgischen Fächern, insbesondere in der Viszeralchirurgie liegen Patienten, die dringend einer Frührehabilitation im Krankenhaus bedürfen. Analog der Kooperation in der Alterstraumatologie wird unter chirurgische Weiterbehandlung frühestmöglich der Übergang in die interdisziplinäre Frührehabilitation angestrebt. Das funktionelle Gesamtergebnis für den gemeinsam behandelten Patienten ist nachweislich deutlich besser.
Die Verwendung von Ultraschall hat die Regionalanästhesie revolutioniert
Bei der Regionalanästhesie wird in die Nähe von peripheren Nerven, wie beim Fußblock, Leistenblock, axillärer Plexus und Halsblock bzw. bei den rückenmarksnahen Verfahren wie der Spinal- oder Periduralanästhesie ein Lokalanästhetikum (örtliches Betäubungsmittel) injiziert, was die Schmerzempfindung und die Muskelaktivität in der nachgeordneten Region, dem Operationsgebiet, für eine bestimmte Zeit blockiert. Die Durchführung ist schmerzarm und wird in der Regel gut vertragen. Die korrekte Nadelposition zum "Zielnerven" visualisieren wir mittels eines Ultraschallgerätes und spezieller hochauflösender Schallköpfe: Wir sehen heute im Einzug der ultraschallgesteuerten Regionalanästhesie einen Quantensprung für die Qualität der regionalen Betäubungsverfahren. Der bis dato übliche Einsatz eines Nervenstimulators zum Aufsuchen der zu betäubenden Nerven ist damit nahezu verzichtbar geworden, die dabei ausgelösten Muskelzuckungen wurden teilweise von den Patienten sogar als unangenehm wahrgenommen. Die Verwendung von Ultraschall in der Regionalanästhesie zählt in den HELIOS Kliniken zum Standard. Wir verfügen für den ausschließlichen Einsatz in der Anästhesie über ein eigenes, besonders transportables Sonographiegerät.
Dennoch ist der Anästhesist auch bei der Ultraschalltechnik, trotz subtiler Technik und Verwendung spezieller Kanülen, bei der Durchführung auf Ihre Mithilfe angewiesen, um potenziell mögliche Nervenirritationen, zu vermeiden.
Als Zentrum für Schulterchirurgie besitzen wir eine hohe Expertise in der Durchführung von Halsblockaden (Interskalenärer Block) mit Einlage eines dünnen Katheters zur Dauerhaften Gabe eines Lokalanästhetikums, um Ihnen nach dem doch häufig als sehr unangenehm wahrgenommenen Eingriff an der Schulter eine Schmerzfreiheit in den ersten 2-3 Tagen gewährleisten zu können.
Regionalanästhesie: Wirkung durch anatomische Gegebenheiten nicht immer exakt vorhersehbar
Mit den Verfahren der regional- und rückenmarksnahen Anästhesie sind Operationen an Armen und Beinen, Schulter, im und am Unterbauch wie zum Beispiel an der Blase oder Prostata sowie bei einem Leistenbruch oder auch in Kombination mit einer Vollnarkose bei einem großen Baucheingriff oder im Brustkorb möglich. Allerdings gilt es für Sie zu wissen und zu beachten, dass aufgrund von anatomischen Besonderheiten die Durchführbarkeit und Wirksamkeit nicht immer exakt so vorhersehbar ist, wie bei einer Vollnarkose, so dass im Einzelfall auf ergänzende Maßnahmen bzw. alternative Narkoseverfahren umgestellt werden muss. Bei Kindern, sehr unruhigen Patienten oder wenn Sie gerinnungs-hemmende Medikamenten einnehmen müssen, kommen diese Verfahren nicht oder nur im Ausnahmefall zum Einsatz.
Mit medikamentöser Schmerztherapie und dem Einsatz von verschiedenen kontinuierlichen Regionalanästhesieverfahren verhelfen wir Ihnen nach einer Operation weitestgehend zu Schmerzfreiheit.
Schmerzen erträglich machen: Postoperative und spezielle Schmerztherapie
Die Beschäftigung mit dem Thema "Schmerz" und seiner Behandlung insbesondere vor, während und nach Operationen ist primär Aufgabe der Anästhesisten im Krankenhaus. Hiervon hat sich in den letzten Jahren die spezielle schmerztherapeutische Behandlung von Patienten mit chronischen und akuten Schmerzen als eigenständige junge medizinische Fachdisziplin mit ganzheitlichem Therapieansatz und einem anderem Aufgabenspektrum differenziert. Speziell ausgebildete Anästhesisten und spezialisierte Schmerztherapeuten anderer Fachdisziplinen vertreten das Fach, welches neben der Patientenversorgung die Grundlagenforschung und die Entwicklung neuer Therapieverfahren auf diesem Gebiet vorantreiben.
Nach der Operation: Ihre Schmerzfreiheit ist uns wichtig
Kein Patient verlässt unseren Aufwachraum mit stärkeren Schmerzen! Um dies gewährleisten zu können, erhalten Sie in Absprache mit Ihrem Narkosearzt und in Abhängigkeit der Schmerzintensität (NRS, "Numerische Rating Skala", 1 (=kein) - 10 (=stark)) eine für Sie geeignete Schmerzmedikation. Im Bedarfsfall versorgen wir Sie mit einer motorgetriebenen Schmerzpumpe, die wir Ihnen für die ersten Tage nach der Operation mit auf die Station geben. Auf Ihren Knopfdruck hin verabreicht die Pumpe Ihnen automatisch eine kleine Menge Schmerzmittel, die Sie erneut abrufen können, bis Sie sich schmerzfrei fühlen, d.h. Sie als Patient bestimmen auf Knopfdruck selbst, wann und wie viel Schmerzmittel Sie sich selbst verabreichen. In Abhängigkeit vom Patienten wird die Pumpe durch unsere Mitarbeiter individuell so programmiert, dass eine Medikamentenüberdosierung auf jeden Fall vermieden wird. Eine engmaschige Weiterbetreuung auf Normalstation durch einen Arzt/eine Ärztin der Klinik für Anästhesie ist dabei selbstverständlich. Das Verfahren ist modern und für den Patienten sehr komfortabel (PCA =Patienten Kontrollierte Analgesie).
Kathetergestütze Verfahren der Regionalanästhesie zur postoperativen Schmerzbehandlung
Bei zu erwartenden stärkeren postoperativen Schmerzen kommen, soweit das für den jeweiligen Eingriff als geeignet und möglich erscheint und mit Ihnen abgesprochen ist, auch verschiedene kontinuierliche, Katheter gestützte Regionalanästhesieverfahren zum Einsatz. Der Katheter wird Ihnen bereits vor der Operation gelegt und auf korrekte Wirkung und Lage hin überprüft, um Ihnen hierüber dann postoperativ ein Lokalanästhetikum bedarfsweise auch in Kombination mit einem niedrig dosierten Opiat kontinuierlich oder als wiederholte Einzelgabe (Bolus) verabreichen zu können. Der Aufenthalt auf der Intensiv- oder Überwachungsstation ist zur Durchführung des Verfahrens nicht zwingend erforderlich: Unsere ärztlichen Mitarbeiter stehen jederzeit bei Problemen für Sie bereit und überwachen den korrekten Ablauf und die Wirksamkeit täglich auf Station. Ein möglichst schmerzfreier Krankenhausaufenthalt von Ihnen nach der Operation liegt uns am Herzen, deshalb zögern Sie nicht, sich von uns über die Möglichkeiten der postoperativen Schmerztherapie im Rahmen der Narkosevorbesprechung beraten zu lassen.
Durch den Einsatz von „Patient Blood Management“ konnten die Fremdblutgaben im Helios Klinikum Warburg drastisch gesenkt werden. Doch was genau steckt dahinter?
Die Gabe von Fremdblut gilt heute als sehr sicher. Dennoch müssen bei der ärztlichen Entscheidung zur Blutgabe auch die unerwünschten Nebeneffekte berücksichtigt werden. Prof. Zacharowski hat auf einige mögliche Probleme in seinem kritischen Filmbericht "Böses Blut" hingewiesen. Wann brauchen wir überhaupt noch fremdes Blut oder geht es vielleicht sogar ganz ohne? Offene Fragen auf die wir versuchen wollen, eine Antwort zu geben
Der Saft des Lebens: Die lebenswichtige Funktion der Erythrozyten
Der menschliche Organismus, die kleinste Einheit ist die spezialisierte Körperzelle, benötigt Sauerstoff zum Leben (Zellstoffwechsel). Dieser wird von den roten Blutkörperchen, den Erythrozyten, mit dem Blutstrom (Kreislauf) antransportiert. Die Sauerstoffaufnahme ins Blut erfolgt beim Einatmen in den Lungenbläschen der Lunge und wird dabei an den roten Blutfarbstoff der Erythrozyten, das Hämoglobin(molekül), gebunden, um ihn transportieren zu können. Angekommen im Zielorgan wird der Sauerstoff dann wieder abgegeben, wo er für komplexe, biochemische Stoffwechselprozesse der Zellen benötigt wird. Die Transportkapazität, sprich die Zahl der zur Verfügung stehenden "Sauerstoff-LKW" (Erythrozyten) ist im menschlichen Körper begrenzt, wir messen einen Hämoglobingehalt im Blut (alternativ zur schwieriger zu bestimmenden Erythrozyten Zahl) von bei Frauen: 12-15 g/dl und bei Männern: 13-17 g/dl als normal. Gut zu wissen: Die roten Blutkörperchen als Träger des Hämoglobins werden ständig im Knochenmark neu nachgebildet! Sie haben allerdings nur eine begrenzte Lebensdauer von ca. 120 Tagen. Die Rate der Neubildung kann sowohl durch physiologische wie krankhafte Prozesse aber auch medikamentös in die eine oder andere Richtung hin beeinflusst werden.
Bei einer Erniedrigung der Erythrozytenzahl bzw. des Hämoglobingehaltes im Blut z.B. im Rahmen einer akuten Magenblutung, sprechen wir von einer Anämie. Der Körper ist in der Lage, einen solchen Mangel begrenzt durch Regulationsprozesse in begrentem Umfang zu tolerieren, wobei Ausmaß und Stärke der Blutung, Patientenzustand, Alter und Vorerkrankungen limitierende Faktoren darstellen. Beim Unterschreiten von einem kritischen Wert wird es dann aber gefährlich: Der Körper kann den Blutverlust nicht mehr ausreichend kompensieren, es kommt zu Mikrozirkulationsstörungen und zur Sauerstoffschuld im Gewebe mit anaerobem (=ohne Sauerstoff) Stoffwechsel. Dann ist die Gabe von Fremdblut zwingend erforderlich, wenn das Leben des Patienten nicht gefährden werden soll. Die Ursache der Anämie und des Blutverlustes zu erkennen und deren dringliche kausale Behandlung, z.B. durch eine Operation, sind Grundvoraussetzung zur erfolgreichen Beherrschung der häufig vital bedrohlichen Situation.
Jede Fremdblutgabe (Bluttransfusion) stellt eine Mini Transplantation dar
Jeder Mensch ist Träger einer für ihn eigenen, genetisch determinierten Blutgruppe. Wir unterscheiden nach dem ABO-System die (Haupt) Blutgruppen A (48%), B (9%), AB (4%) und 0 (39%), ferner nach vorhandenem oder nicht vorhandenem Rhesusfaktor sowie diversen Untergruppen von eher untergeordneter Bedeutung. Die Blutgruppenmerkmale sind auf der Oberfläche der Erythrozyten in Form von jeweils speziellen Zuckermolekülen gespeichert. Gegen die "Nicht eigene Blutgruppe" verfügt der Organismus über sogenannte Antigene im Blutplasma, die Erythrozyten einer anderen, nicht verträglichen Blutgruppe erkennen und zerstören, um damit den eigenen Körper zu schützen. Demzufolge führt die Gabe einer inkompatiblen Blutkonserve z.B. im Rahmen einer fälschlichen Verwechslung zu einer heftigen "Abstoßungsreaktion" mit in der Regel deletären Folgen für den Patienten: Um u.a. solche Probleme zu verhindern, gelten für die Herstellung und Gabe von Blut- und Blutprodukten höchste Sicherheits- und Qualitätsanforderungen, die verbindlich in gesonderten Richtlinien der Bundesärztekammer festgeschrieben sind und deren Einhaltung strikt überwacht wird.
Vor einer Fremdbluttransfusion wird in einem mehrschichtigen und aufwendigen Prozess die Verträglichkeit von Empfänger und Spenderblut im Labor durch speziell ausgebildete MTA's untersucht (hier gilt das "Vier Augen Prinzip") und das Ergebnis abschließend nochmals durch einen Transfusionsmediziner oder transfusionsmedizinisch geschulten Arzt bestätigt (medizinisch validiert). Bei der geringsten Auffälligkeit ist eine Abklärung in einem immunhämatologischen Speziallabor, was natürlich Zeit in Anspruch nimmt, erforderlich: Wir arbeiten u.a. für solche Fragestellungen eng mit unserem Kooperationspartner der Blutbank in Kassel zusammen. Unmittelbar vor der Fremdblutgabe muss der die Transfusion durchführende Arzt direkt am Patientenbett nochmals die Patientenblutgruppe durch einen Schnelltest, den sog. "Bedside-Test", bestätigen und mit der Blutgruppe, der zur Transfusion vorgesehenen Konserve, vergleichen: Der Test ist obligat und soll eine Verwechslung definitiv und mit an Sicherheit grenzender Wahrscheinlichkeit ausschließen oder aufdecken.
Wichtig für Sie als Patient: Die Durchführung einer Transfusion ist eine ärztliche Aufgabe und im Interesse Ihrer Sicherheit nicht an nachgeordnetes Pflegepersonal delegierbar. Und wenn es einmal schnell gehen muss, weil Ihr Leben durch massiven Blutverlust und schweren Schock gefährdet ist, darf jederzeit ungekreuztes (=nicht getestetes) Blut der "Blutgruppe 0 Rhesus negativ" verabreicht werden, bis die auf Verträglichkeit hin geprüften Blutkonserven für Sie zur Verfügung stehen, was in der Regel ca. 30-45 Minuten in Anspruch nimmt.
Aufgrund der bestehenden hohen Sicherheits- und Qualitätsstandards sind "schwere Transfusionsreaktionen" heute extrem selten geworden, die Gabe von Fremdblut gilt von daher heute als sehr sicher! Dennoch sind leichte, klinisch meist unbemerkt verlaufende Reaktionen mit einer Antikörperbildung auf das letztendlich körperfremde Blut und den darin enthaltenen Restbestandteilen wie Leukozyten möglich und werden häufig erst entdeckt, wenn der Patient irgendwann einmal erneut eine Bluttransfusion benötigt.
Neben dem immunologischen Risiko der Unverträglichkeit bestehen weitere potenziell mögliche Probleme wie Infektionsrisiko z.B. durch Hepatitis, HIV oder anderer viraler Infektionen (heute extrem selten durch spezielle Testungen des Spenderblutes mittels PCR und einer besonderen Selektion der Spender), Unverträglichkeitsreaktion mit Fieber und Schüttelfrost als Reaktion auf Restbestandteile in der Fremdblutkonserve wie Leukozyten, bakterielle Verunreinigung, Lungenversagen durch Bluttransfusion (TRALI), Lungenödem und Herzversagen durch zu schnelle Transfusion, aber auch vermehrte Eisenablagerungen durch zerfallende Erythrozyten bei Mehrfachtransfusionen sind möglich.
Die Fremdbluttransfusion stellt eine ärztliche Maßnahme dar, die aufgrund der möglichen Probleme aufklärungspflichtig ist und der schriftlichen Einwilligung durch den Patienten bedarf. Ist im Rahmen einer Notfallbehandlung eine Aufklärung des Patienten nicht möglich, so ist die Aufklärung über die stattgehabte Transfusion im Sinne der "Sicherungsaufklärung" nachzuholen und entsprechend zu dokumentieren.
Wer braucht fremdes Blut?
Der Nutzen für unsere Patienten durch eine Fremdbluttransfusion wird in den letzten Jahren zunehmend kritischer gesehen: Da wo wir noch vor ca. 10-15 Jahren durch ein eher großzügigeres Transfusionsregime etwas "vermeintlich Gutes" für unsere Patienten und deren Gesundung zu tun glaubten, berücksichtigen wir heute zunehmend mehr auch die unerwünschten Nebenwirkungen bei unserer Entscheidung zur Blutgabe. Durch den kritischen Fernsehbeitrag von Prof. Zacharowski "Böses Blut" wurde das Thema der Fremdbluttransfusion und ihr "Für und Wider" bewusst in das öffentliche Interesse gerückt und wird seither von allen Beteiligten einschließlich der Fachexperten heftig und kontrovers diskutiert.
Was bleibt und worüber besteht Konsens? Es sollte heute im klinischen Alltag alles unternommen werden, um die Fremdbluttransfusionen auf ein absolut nötiges Maß zu reduzieren, wir im Helios Klinikum Warburg stehen dafür ein. Ob dabei der Weg eines restriktiven versus eines moderaten Transfusionsverhaltens der richtige für die Versorgung unsere teilweise hoch Betagten und häufig multimorbiden Kranken ist, muss noch durch wissenschaftliche Studien gezeigt werden.
Und dennoch werden wir auch in Zukunft in kritischen und lebensbedrohlichen Situationen nicht ohne die Gabe von Fremdblut auskommen: Der Schwerstverletzte im protrahierten Schock durch einen massiven Blutverlust benötigt genauso wie der Patient mit der geplatzte Bauchschlagader (=rupturiertes Aorten Aneurysma) die Gabe von Fremdblut, um überleben zu können, wie letztendlich auch ein Patient mit einer sich langsam (chronischen) entwickelnden Anämie mit den zunehmenden Zeichen der Kreislaufschwäche und Luftnot, wenn also seine körpereigenen Kompensationsmöglichkeiten erschöpft sind.
Um für Sie als Patient ein geeignetes Narkoseverfahren festlegen zu können, führen wir vor jeder Narkose ein Vorgespräch (Prämedikation) mit Ihnen durch. Dieses findet idealer Weise ein bis zwei Tage vor dem geplanten Eingriff statt.
Anästhesiefragebogen: Wichtige Informationen für den Narkosearzt
Anhand eines umfangreichen Fragebogens werden unter anderem die narkoserelevanten Vorerkrankungen, die häuslichen Medikamente, Allergien und eventuell aufgetretene Probleme bei einer vorangegangenen Narkose, neben Alter, Gewicht und Größe ermittelt. Gegebenenfalls sind ergänzende Untersuchungen wie EKG, Labor, ein Röntgenbild der Lunge oder Sonstiges erforderlich. Aus den erhobenen Befunden und unter Berücksichtigung vom Risiko des geplanten Eingriffs wird an Hand einer im Helios Konzern verbindlich durch den Operateur und Anästhesisten auszufüllenden "Präoperativen Checkliste" ein individueller Risikoscore erhoben. Ab einem bestimmten Punktewert gilt der Patient als gefährdet und es sind weiterreichende Maßnahmen wie die Vorstellung beim Kardiologen erforderlich, um die Narkosefähigkeit abzuklären. Die endgültige Freigabe zur OP erfolgt erst nach einem einvernehmlichen Gespräch zwischen den Oberärzten der Anästhesie und dem Chirurgen. Ein großer Aufwand, den wir da für Ihre Sicherheit betreiben. In Abhängigkeit von dem bei Ihnen geplanten Eingriff, den erhobenen Daten und den Untersuchungsbefunden berät Sie der Narkosearzt und stimmt zusammen mit Ihnen das Narkoseverfahren ab.
Einwilligung in die Narkose durch Unterschrift verbindlich vorgeschrieben
Wir erklären Ihnen die Vor- und Nachteile und die möglichen Risiken der in Frage kommenden Verfahren. Es ist uns wichtig, all Ihre Fragen zu beantworten. Mit Ihrer Unterschrift, die gesetzlich vorgeschrieben ist, bestätigen Sie, dass Sie verstanden haben, was mit Ihnen geplant ist und welche, zum Glück seltenen Komplikationen und Probleme bei und nach Ihrer Narkose möglich sind. Bei Kindern oder nicht einwilligungsfähigen Patienten ist die Anwesenheit der Eltern oder eines gesetzlichen Betreuers erforderlich, soweit es sich nicht um einen Notfalleingriff handelt. Ferner legen wir fest, wie und welche Ihrer häuslichen Medikamente Sie vor der Operation weiter einnehmen müssen und wie lange Sie Essen dürfen. Geringe Mengen klarer Flüssigkeit dürfen heute bis zu 2 Stunden vor der Narkose zu sich genommen werden. Ihre Hilfsmittel wie Brille, Hörgerät und Zähne belassen Sie bitte bis zum Einleitungsraum im Operationsbereich: Wir wollen, dass Sie sich wie gewohnt orientieren können. Beruhigungsmedikamente werden heute nicht mehr routinemäßig verabreicht, sie führen gehäuft zu Verwirrtheitszuständen in der postoperativen Phase.
Im Interesse Ihrer Sicherheit und um Ihnen die möglichen Bedenken vor der Narkose zu nehmen, ist uns dieses anästhesiologische Vorgespräch sehr wichtig. Bitte beantworten Sie auch unsere Fragen zum Thema Alkohol, Drogen, AIDS, Hepatitis oder Rauchen ehrlich und offen, damit wir uns auf mögliche Probleme bei oder nach der Narkose einstellen können. Wir garantieren Ihnen ärztliche Schweigepflicht!
Wir wollen wissen, ob es Ihnen nach der Narkose gut geht. Der Aufwachraum ist daher ein fester und unverzichtbarer Bestandteil im Sicherheitskonzept der Anästhesie, bevor der Patient aus unserer Hand auf die periphere Station verlegt oder über die Tagesklinik nach Hause entlassen wird.
Jeder Patient verbleibt dort nach einer Narkose in Abhängigkeit von seinem Zustand und der Art und Dauer der Narkose wenigstens ein bis zwei Stunden. Sie werden von einer erfahrenen Anästhesiepflegekraft in engem Kontakt mit einem Narkosearzt unseres Teams betreut.
Wir wollen wissen, ob es Ihnen nach der Operation gut geht
Ziel ist es, in der frühen postoperativen Phase mögliche Probleme wie Atem- und Kreislaufstörungen, Nachblutungen oder verlängerte Medikamentenwirkung nach dem Eingriff rechtzeitig zu erkennen und zu behandeln. Um dies zu gewährleisten, werden die intraoperativen Überwachungsmaßnahmen der Vitalparameter im Aufwachraum fortgeführt. Das bedeutet: Puls, Blutdruck, EKG, Sauerstoffsättigung im Blut und Temperatur werden kontinuierlich weiter überwacht. Hierzu ist jeder Bettenplatz mit einem modernen Überwachungsmonitor ausgerüstet. Ferner verfügen wir über die Möglichkeit, eine kurzzeitige Nachbeatmung an einem Beatmungsgerät durchzuführen. Damit können wir Ihnen eine ansonsten zwingende Aufnahme auf unserer Intensivstation ersparen.
Postoperative Schmerzen müssen nicht mehr sein
Wieviel Schmerzen haben Sie und wo tut es Ihnen weh? Mittels einer analogen Schmerzskala von 1-10 versuchen wir die Intensität Ihrer postoperativer Schmerzen zu erfassen und mit einer auf Ihre Bedürfnisse angepassten Schmerztherapie zu beginnen. Unser Bestreben ist es, Sie möglichst beschwerdefrei (NRS 0-3) aus unserem Zuständigkeitsbereich auf die Normalstation oder die Tagesklinik zu entlassen. Bevor dies jedoch geschieht, werden Sie abschließend nochmals von einem Narkosearzt gesehen.
Vor Verlegung aus dem Aufwachraum: EWS und Nu-DESC
Um subjektive Fehleinschätzung bei der Festlegung der Verlegungsfähigkeit zu vermeiden, wird diese vor Verlassen des Aufwachraumes mittels eines einfach zu erfassenden Scores (EWS=Early Warning Score) objektiviert. Hierbei werden Abweichungen von normaler Herzfrequenz, Atemfrequenz, Blutdruck, Sauerstoffsättigung, Temperatur, Wachheitsgrad, Wohlbefinden, Bewegung von Armen und Beinen und der Bedarf zur Sauerstoffgabe katalogisiert und nach Ausprägung mit Punkten belegt. Ab einem bestimmten Punktewert darf dann nicht verlegt werden und ist Weiteres nach Situation zu veranlassen. Um frühzeitig zu erfassen, ob ein Patient postoperativ für die Entwicklung eines Verwirrtheitszustand (Delir) gefährdet ist, wird mittels eines einfachen Test's (Nu-DESC=Nursing Delirium Screening Scale) das Gefährdungspotential ermittelt: Dabei werden kognitive Leistungen wie Orientierung, Verhalten, Kommunikation, gestörte Wahrnehmung und Reaktion auf Ansprache überprüft und nach einer Punkteskala bewertet. Auch hier gilt: Bei Auffälligkeit ist eine direkte Verlegung aus dem Aufwachraum nicht möglich und die weitere Versorgung muss geklärt und sichergestellt werden.
Kinder im Aufwachraum
Für Kinder ist die Narkose und die Operation immer eine besondere, teils mit vielen Ängsten und Aufregung verbundene Situation. Von daher erachten wir es als sehr wichtig, dass Sie, die Eltern oder eine Bezugspersonen dabei sein können, wenn Ihr Kind aus der Narkose erwacht. Wir freuen uns, wenn Sie Ihrem Kind in der Aufwachphase beistehen. Sie sind jederzeit in unserem Aufwachraum willkommen!
Informationen für Studierende und Ärzt:innen
Als akademisches Lehrkrankenhaus der Universität Marburg bieten wir Ihnen ein interessantes und vielfältiges Angebot, Ihre theoretischen Kenntnisse zu vertiefen und die erforderlichen praktischen Fertigkeiten für Ihre zukünftige Tätigkeit als Ärztin/Arzt zu erwerben. Wir wollen, dass Sie sich bei uns gut aufgehoben und betreut fühlen.
Unsere Klinik verfügt über folgende Weiterbildungsermächtigungen in der Anästhesie und Intensivmedizin:
- Anästhesiologie (36 Monate - Neue WBO)
- Intensivmedizin (12 Monate - Neue WBO)
- Notfallmedizin (Neue WBO)
- spezielle Schmerztherapie (12 Monate - Neue WBO)
Wir bieten Ihnen eine aktive Mitwirkung an Medizin auf höchstem Niveau. Mit einem breiten Spektrum an hochwertiger medizinscher Versorgung, ist das Klinikum Anlaufstelle für Patient:innen der Region und darüber hinaus. Das überregionale Einzugsgebiet und die wegweisende Bandbreite unserer Fachabteilungen ermöglichen Ihnen einen umfassenden Einblick in den Klinik-Alltag.
Wir bieten Ihnen als PJ-Student:in neben den Tätigkeiten auf der Station ein begleitendes Studienprogramm an, das Ihr Fachwissen auffrischt und Sie auf die spätere Tätigkeit als Ärztin/Arzt vorbereitet. Dazu gehören unter anderem Bedside-Teaching zusammen mit einer Oberärztin/einem Oberarzt, regelmäßige praktische Übungen (Ultraschall, Endoskopie, Nahtkurs, EKG-Kurs, HLW-Training) oder Seminare zum Thema "Intensiv- und Notfallmedizin" oder "Krankenhausmanagement für Mediziner:innen".

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00
Was macht eigentlich der Anästhesist im OP und auf der Intensivstation und welche vielfältigen Aufgaben nimmt er sonst noch im klinischen Alltag eines Krankenhauses wahr? Was passiert eigentlich während einer Vollnarkose? Welche anderen Betäubungsverfahren gibt es? Wie werden Patienten für eine anstehende Narkose vorbereitet? Überwachung und Sicherheit während der Narkose: Wie sicher ist eigentlich eine Narkose heute? Warum müssen kritisch kranke Patienten der Intensivstation häufig beatmet werden und wie machen wir das? Was ist der Unterschied von einem Narkosebeatmungsgerät und einem Respirator auf der Intensivstation? Wie werden Patienten auf einer Intensivstation überwacht? Möglichkeiten und Grenzen der Intensivmedizin heute.
Während einer spannenden Famulatur in unserer Klinik möchten wir Ihnen einen umfassenden Eindruck in das Berufsleben eines Anästhesisten und sein vielfältiges täglichen Aufgaben vermitteln. Je nach Ihrem Ausbildungsstand werden wir Ihnen theoretische Kenntnisse und praktische Fertigkeiten aus unserem Fachgebiet wie z.B. venöse Zugänge, Beatmung mit Maske und Tubus, Intubation, Narkoseführung und Überwachung vermitteln und Sie unter Anleitung Ihre "ersten Schritte" in der Anästhesie gehen lassen. Wiederbelebung ist für uns ein besonders wichtiges Thema: Wir werden Sie in der praktischen Durchführung der Herz-Lungen-Wiederbelebung am Simulator schulen.

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00

