Fersensporn bzw. die Plantarfasziopathie ist ein weit verbreitetes Problem: Im Laufe des Lebens trifft es rund jeden zehnten Menschen in Deutschland, vor allem im mittleren Erwachsenenalter. Im Interview klärt Prof. Dr. med. habil. Christian Stärke, Facharzt für Orthopädie und Unfallchirurgie, Spezielle orthopädische Chirurgie, physikalische Therapie und Sportmedizin im Helios MVZ Sudenburg über Ursachen, Symptome, Behandlungsmethoden und wie man seine Füße besser vor dieser schmerzhaften Veränderung schützt.
Was genau ist ein Fersensporn – und wie entsteht er?
Bei dem eigentlichen Fersensporn handelt es sich um eine knöcherne Ausziehung am Fersenbein, die entsteht, wenn eine Sehne – beispielsweise die Plantarfaszie – über längere Zeit mechanisch überlastet wird. In diesem Bereich kann es dann zur Knochenneubildung kommen. Dieses „Extra-Knochenstück“ ist oft nur wenige Millimeter groß, kann aber mit erheblichen Beschwerden verbunden sein. Dabei ist zu betonen, dass die eigentlichen Beschwerden eher vom Ansatz der gereizten Faszie als von der Knochenausziehung ausgehen.
Es gibt verschiedene Formen des Fersensporns. Was unterscheidet sie?
Die Unterscheidung erfolgt nach der Lokalisation. Der häufigere Typ bildet sich an der Unterseite der Ferse – das nennt man den plantaren Fersensporn. Er entsteht dort, wo die Sehnenplatte ansetzt. Weniger häufig ist der dorsale Fersensporn, der sich am oberen Teil der Ferse bildet, also dort, wo die Achillessehne ansetzt. Dieser zeigt sich oft eher durch Reibung am Schuh oder eine druckempfindliche Stelle an der Rückseite der Ferse.
Oft fällt auch der Begriff Plantarfasziitis. Was hat es damit auf sich?
Die Plantarfasziitis ist eine chronisch-degenerative Veränderung der Plantarfaszie, also im Grunde keine echte Entzündung, wie der Begriff impliziert. Neuerdings wird daher auch der Begriff Plantarfasziopathie gebraucht. Diese Plantarfasziitis bzw. -fasziopathie ist häufig das eigentliche Problem, denn die Schmerzen entstehen durch die Schädigung und Reizung des sehnigen Gewebes, nicht direkt durch den knöchernen Sporn. Der knöcherne Sporn ist also eher eine Nebenerscheinung und ist oft vollkommen asymptomatisch.
Was sind die häufigsten Auslöser für einen Fersensporn?
Die Hauptursache ist eine langanhaltende Überbelastung der Plantarfaszie. Menschen, die viel stehen oder gehen – etwa im Beruf – oder intensiv Sport treiben, überlasten ihre Sehnenansätze teils über Jahre hinweg. Wenn dann noch ungeeignete Schuhe oder Fußfehlstellungen wie Senk- oder Hohlfuß dazukommen, ist der Reiz dauerhaft so stark, dass es zu den beschriebenen Veränderungen der Sehnenansätze kommt. Eine verkürzte Wadenmuskulatur und verminderte Fußhebung ist ein klarer Risikofaktor für die Entstehung von typischen Beschwerden. Einer der wichtigsten Faktoren ist im Übrigen das Übergewicht.
Welche Symptome sind typisch?
Die Betroffenen berichten häufig von einem stechenden Schmerz – als würde man in einen Nagel treten - insbesondere morgens nach dem Aufstehen oder nach längerem Sitzen. Die Schmerzen treten in der Regel an der Unterseite der Ferse auf, eher innenseitig, und lassen meist nach ein paar Schritten etwas nach. Werden sie chronisch, kommen sie bei längerer Belastung oder auch in Ruhephasen zurück – das beeinträchtigt dann zunehmend die Mobilität und die Lebensqualität.
Ab wann sollte man ärztliche Hilfe suchen?
Wenn die Beschwerden anhalten oder regelmäßig wiederkehren, sollte man das ärztlich abklären lassen. Gerade im Anfangsstadium kann mit gezielten konservativen Maßnahmen viel erreicht werden, darum sollte man nicht zu lange mit einer Konsultation warten.
Wie wird ein Fersensporn diagnostiziert?
Am Anfang steht immer das Gespräch mit der Patientin oder dem Patienten – oft liefern die geschilderten Symptome schon sehr deutliche Hinweise. Beim Abtasten lässt sich prüfen, ob die Ferse druckempfindlich ist oder ob typische Schmerzpunkte bestehen. Bei manchen Patienten lässt sich eine verkürzte Wadenmuskulatur feststellen.
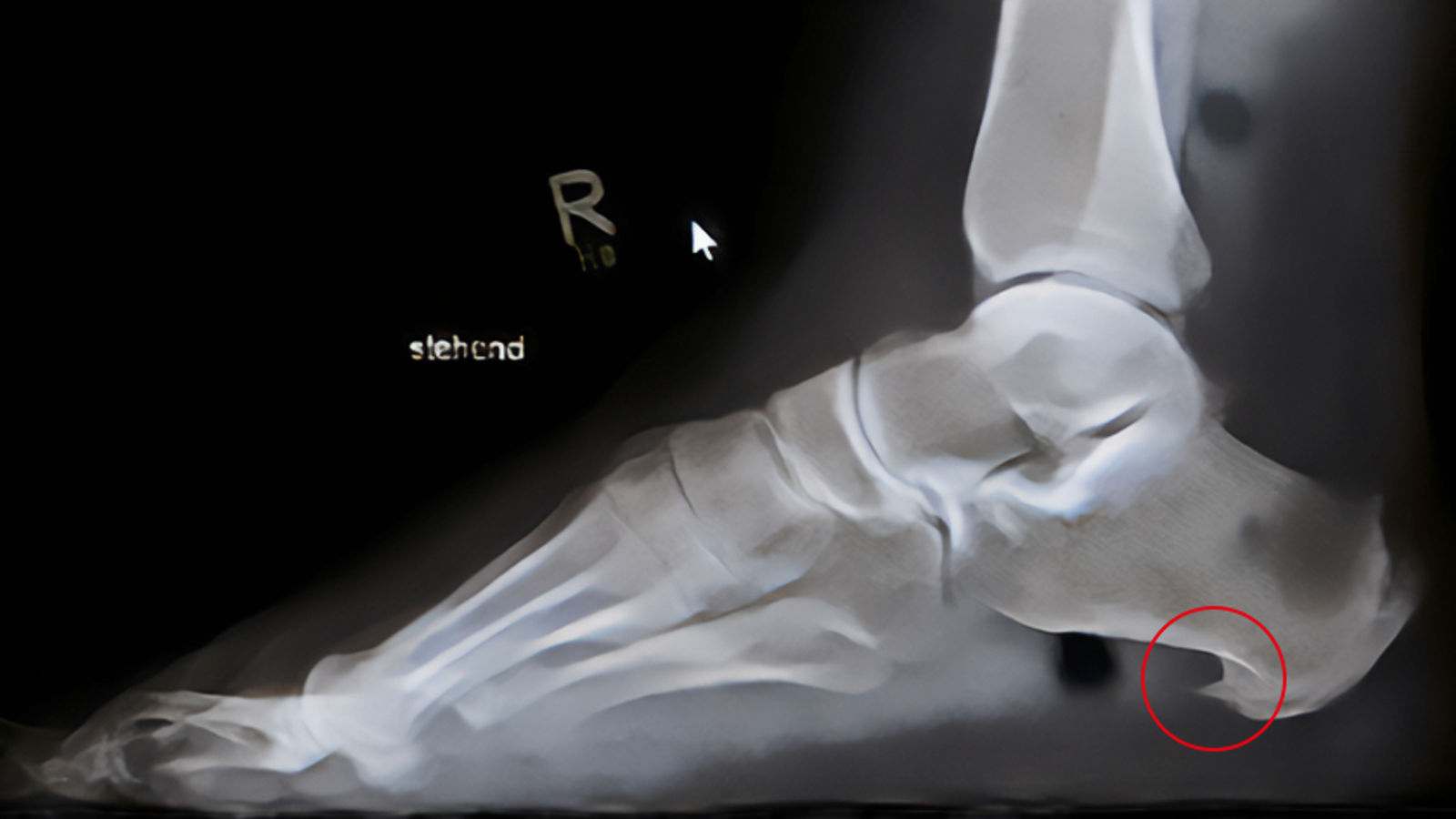
In unklaren Fällen können bildgebende Verfahren eingesetzt werden, wenngleich die Diagnose vornehmlich klinisch gestellt wird. Eine Röntgenaufnahme zeigt sehr zuverlässig, ob ein knöcherner Sporn vorhanden ist. Allerdings muss der - wie schon beschrieben - nicht mit den Beschwerden assoziiert sein. Bei Bedarf wird Ultraschall oder eine Kernspintomografie (MRT) durchgeführt, etwa um Weichteilstrukturen und Entzündungen genauer beurteilen zu können. Falls notwendig, kann eine Fußdruckmessung Aufschluss darüber geben, wie das Körpergewicht beim Stehen oder Gehen verteilt wird und wo es möglicherweise zu Fehlbelastungen kommt.
Wie wird ein Fersensporn bzw. die Plantarfasziopathie behandelt?
Einlagen, eventuell individuell angepasst, können hierbei helfen. Günstig sind solche, die das Längsgewölbe unterstützen und die Überpronation vermindern.
Oft werden spezielle Einlagen empfohlen, bei denen der Bereich unter dem Fersensporn ausgespart ist. Ob diese wirklich helfen, ist allerdings umstritten. Bewährter sind gezielte Dehnübungen – entweder in der Physiotherapie oder selbst zu Hause. Besonders hilfreich ist das Dehnen der Wadenmuskulatur, also der hinteren Unterschenkelmuskeln. Dadurch wird die Spannung auf die Fußsohle reduziert.
Auch die tägliche Dehnung der Fußsohlensehne (Plantarfaszie) kann sehr wirksam sein – zum Beispiel, indem man mit dem Fuß über einen Ball rollt. Wer diese Übungen regelmäßig macht, spürt oft schon nach ein paar Wochen eine deutliche Linderung der Beschwerden.
Entzündungshemmende Medikamente können ergänzend eingesetzt werden. Bei anhaltenden Beschwerden können lokale Injektionen mit Kortison erwogen werden. Allerdings muss Kortison mit Bedacht verwendet werden, da es selbst wiederum strukturelle Schäden im Gewebe verursachen kann. Alternativ kann auch sogenanntes PRP (Platelet Rich Plasma) als Injektion verabreicht werden. Dabei handelt es sich um plättchenreiches Plasma, das aus dem eigenen Blut gewonnen wird und entzündungshemmende sowie heilungsfördernde Eigenschaften haben soll. Die Datenlage ist dazu allerdings nicht eindeutig. In hartnäckigen Fällen hat sich die Stoßwellentherapie als wirkungsvoll erwiesen. Dabei werden gebündelte Schallimpulse von außen auf die betroffene Stelle gerichtet. Diese können die Heilung anregen, die Durchblutung und helfen, die Entzündung abzubauen – ohne den Körper zusätzlich zu belasten. Die Behandlung ist ambulant, dauert nur wenige Minuten und kann oft schon nach wenigen Sitzungen Wirkung zeigen. Gesetzliche Krankenkassen übernehmen die Kosten für die Stoßwellentherapie in der Regel nicht.
Wann ist eine Operation notwendig?
Nur in seltenen Fällen. Wenn alle anderen Maßnahmen über längere Zeit keine Besserung bringen und die Lebensqualität stark eingeschränkt ist, kann die Plantarfaszie eingekerbt bzw. teilweise eingeschnitten werden, um ihre Spannung zu reduzieren und so den Zug auf den Fersenbereich zu verringern. Alternativ wird auch der Wadenmuskel (Gastrocnemius-Muskel) am knieseitigen Ansatz eingekerbt, um ihn funktionell zu verlängern und ebenfalls die Zugspannung im Fersenbereich zu vermindern. Solche Eingriffe können heute auch minimalinvasiv durchgeführt werden. Der Knochensporn muss nur operativ entfernt werden, wenn die Beschwerden klar auf mechanischen Druck zurückzuführen sind, was aber eher die Ausnahme ist.
Wie kann man vorbeugen?
Sportler sollten zudem auf ausreichende Regenerationszeiten achten. Wer übergewichtig ist, kann mit einer Gewichtsreduktion die Belastung auf die Füße deutlich verringern.
Kann die Ernährung den Heilungsprozess unterstützen?
Die wissenschaftliche Evidenz ist begrenzt, aber kann auf jeden Fall eine Rolle spielen. Eine ausgewogene Ernährung - reich an Omega-3-Fettsäuren, viel frischem Obst und Gemüse und vor allem wenig Zucker – hat Einfluss auf die Kollagenbildung, kann entzündungshemmend wirken und das Gewebe bei der Regeneration unterstützen. Bezüglich der Supplementierung mit Vitamin D, Vitamin C oder Kollagenhydrolysat gibt es theoretische Argumente für die Wirksamkeit, es mangelt aber an wissenschaftlichen Nachweisen. Gute Ernährung und Supplementierung von Mikronährstoffen allein heilt keinen Fersensporn, kann aber Teil einer erfolgreichen Gesamttherapie sein.
