
Unsere Behandlungsschwerpunkte
Wir behandeln kritisch kranke Patienten nach großen Operationen, Unfällen oder mit vital bedrohlichen inneren Erkrankungen.
Intensivmedizin für wen?
Jeder Schwerkranke - ob frisch operiert, schwer verunfallt oder durch eine innere Erkrankung bedroht - wird auf unserer Intensivstation umfassend und intensiv betreut, behandelt und gepflegt sowie rund um die Uhr überwacht. Ziel ist es, einen kritischen Zustand beim lebensbedrohlich erkrankten Patienten zu überbrücken, zu bessern oder zu heilen, um Ihm danach ein "lebenswertes Weiterleben" zu ermöglichen.
Intensivmedizin heute: Ein unverzichtbarer Bestandteil im medizinischen Behandlungskonzept
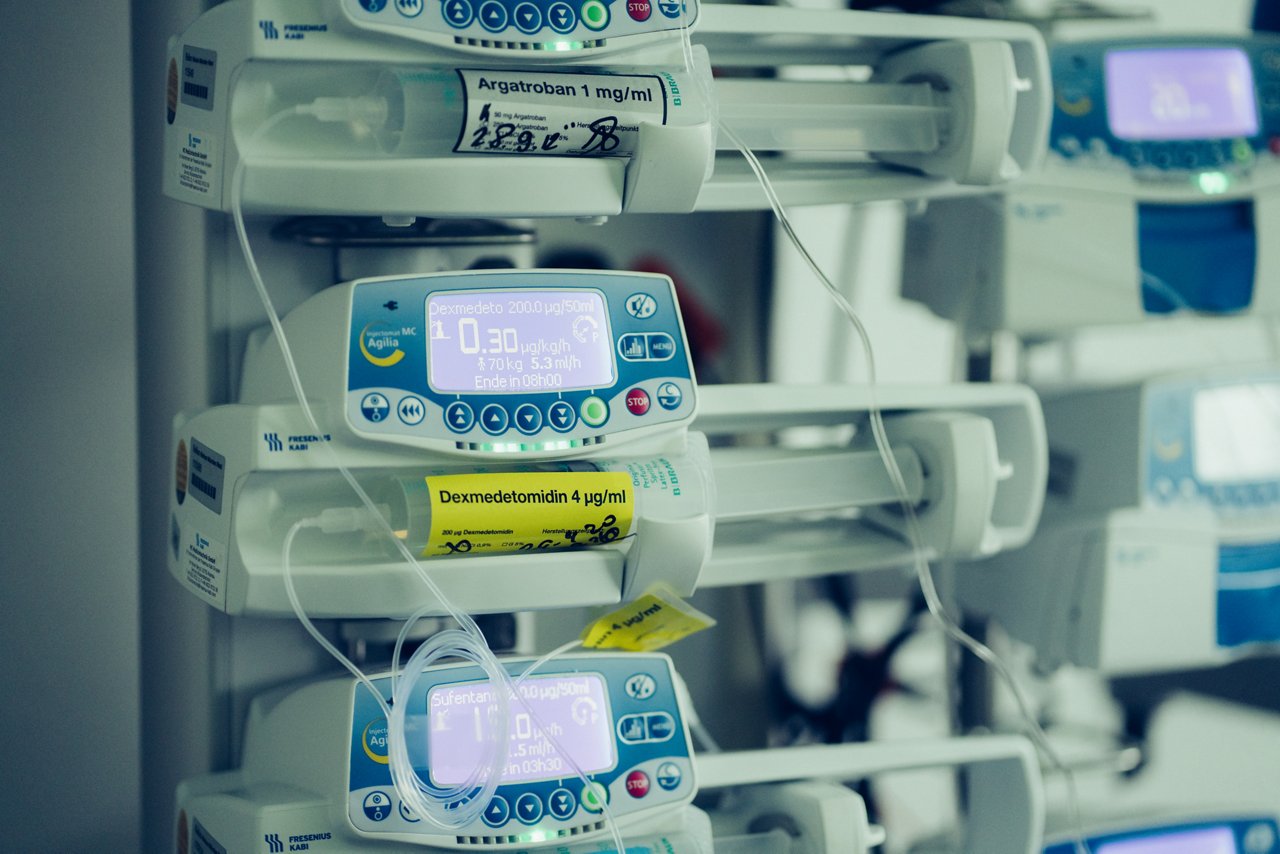
Die Intensivmedizin hat sich mittlerweile zu einem hochspezialisierten Teilbereich innerhalb der Medizin entwickelt und ist zu einem festen Bestanteil in unseren Behandlungskonzepten geworden. Mittels hochtechnisierter Geräte und einer differenzierten Therapie können gestörte Organfunktionen von schwerstkranken oder verunglückten Patienten vorübergehend künstlich aufrechterhalten, gebessert und wiederhergestellt werden. Durch spezielle Überwachungsgeräte wird eine Vielzahl von lebenswichtigen Körperfunktionen (Vitalparameter) kontinuierlich erfasst und in Form von Kurven bzw. Zahlen auf Bildschirmen neben dem Patientenbett angezeigt, damit bei der kleinsten Unregelmäßigkeit bedarfsweise sofort gezielt gehandelt werden kann. Um die Werte messen zu können, sind viele Elektroden (Messfühler) am Körper des Patienten (z.B. im Brustbereich) angebracht. Die technische Ausstattung ist mittlerweile aus der modernen Intensivmedizin nicht mehr wegzudenken: Sie hilft Ihnen als Patient, bietet Ihnen Sicherheit durch kontinuierliche Überwachung und unterstützt uns, bei Ihrer medizinischen Behandlung und Pflege. Und dennoch: All die Technik rund um das Krankenbett kann auf Außenstehende, Angehörige und Patienten zunächst ungewohnt und abschreckend wirken. Sprechen Sie uns von daher einfach an, damit wir Ihnen erklären, wozu welches Gerät benötigt wird.
"Also keine Angst vor dieser Technik, sie ist lebenserhaltend!"
- Dr. Dietmar Hohmann
Haben sich die gestörten Körperfunktionen wieder stabilisiert, können die Patienten auf eine allgemeine Station oder je nach Krankheitsbild auch direkt in eine geeignete Rehabilitationseinrichtung verlegt werden. Wann dieser Zeitpunkt gekommen ist, entscheidet das intensivmedizinische Team individuell von Patient zu Patient und in Absprache mit Ihnen und Ihren Angehörigen.
Wir bemühen uns nicht nur um die Organfunktionen sondern auch um das Lächeln unserer Patienten!
Neben der ganzen Technik darf die persönliche Zuwendung und eine liebevollen und intensiven Pflege nicht verloren gehen: Sie stellen nach unserer Einschätzung einen wesentlichen Bestandteil im Genesungsprozess unserer Intensivpatienten dar. Im täglichen Gespräch mit Ihnen als Patienten und Ihren Angehörigen beantworten wir gerne alle Fragen und stimmen unser Behandlungskonzept mit Ihnen ab: Sie und Ihre Angehörigen müssen stets wissen, wie es um Sie steht und welche weiteren Schritte wir bei Ihrer Behandlung planen. Für therapierelevante Entscheidungen ist es für uns hilfreich zu wissen, ob Sie eine Patientenverfügung erstellt haben bzw. wie Ihr vermeintlicher Willen über den Umfang einer medizinischen Behandlung ist: Wir akzeptieren Ihren Willen und berücksichtigen ihn bei Ihrer Behandlung!
Das tägliche Leben auf der Intensivstation
Als Intensivpatient sind Sie nicht zuletzt wegen der Kabel und Schläuche weniger mobil als gewohnt. In dieser Zeit übernimmt geschultes Personal die Pflege Ihres Körpers und unterstützt Sie bei den täglichen Dingen wie Essen und Trinken, Waschen, Stuhlgang und Wasserlassen. Wenn es Ihr Zustand erlaubt und erfordert kommen Physiotherapeuten, um mit Ihnen krankengymnastisch zu üben und Sie zu mobilisieren.
Patienten, die vorübergehend nicht essen und trinken dürfen oder können, werden übern einen Schlauch (eine sogenannte Magensonde), der durch die Nase direkt in den Magen führt oder durch die Bauchdecke mittels Magenspiegelung eingebracht wird, ernährt. Oder sie erhalten Nährstoffe über Venenkatheter: Dies sind dünne Plastikschläuche, die in ein Blutgefäß eingelegt werden. Daran sind Infusionsflaschen und Medikamentenpumpen angeschlossen. Über diese Schläuche werden dem Patienten Flüssigkeit, Nährstoffe und Medikamente zugeführt.
Ihre Tages- und Nachtruhe kann auf der Intensivstation mitunter gestört sein. Nahezu alle dortigen Geräte reagieren selbst auf kleinste Veränderungen mit hör- und sichtbaren Signalen. Hervorzuheben ist das Beatmungsgerät, das in besonderen Fällen eingesetzt wird und dem Patienten über Schläuche durch Mund oder Hals den lebensnotwendigen Sauerstoff zuführt. Die Alarmsignale der Apparate sind kein Grund zur Beunruhigung, häufigste Ursache sind Fehlalarme durch Bewegungsartefakte der Patienten, lockere Elektroden oder abgegangene Sensoren. Sie dienen vielmehr dazu, dass Ärzte und Pflegepersonal ihre Aufmerksamkeit verstärkt auf den Patienten richten, um im Falle eines relevanten Problems rechtzeitig handeln und helfen zu können. Gerne werden Ärzte, Schwestern oder Pfleger Ihnen die Bedeutung der Alarme erklären.
Delir (Verwirrtheit) während der Intensivbehandlung: Prophylaxe zum Schutz
Ihr Angehöriger erkennt Sie nicht richtig, ist verwirrt und unruhig, antwortet inadäquat und unverständlich auf Ihre Fragen, tut Dinge, die er sonst nicht tut: Was ist passiert? Sie sind besorgt! Aktuelle Daten belegen: Rund 80% aller künstlich beatmeten Patienten auf einer Intensivstation und die Hälfte aller über 65-jährigen stationäre Patienten erleiden im Rahmen Ihres Krankenhausaufenthaltes ein Delir. Die zunehmende Beschäftigung mit dem Thema hat gezeigt, dass wir es hier mit einem relevanten Problem in unserem klinischen Alltag und einem gehäuften Auftreten im Intensivbereich zu tun haben, was in Konsequenz zu einem verlängerten stationären Aufenthalt führt und im Extremfall sogar mit einer erhöhten Sterblichkeit verbunden seien kann.
Wer arbeitet auf einer Intensivstation?
Die intensivmedizinische Behandlung und Pflege ist nur im engen Zusammenspiel mit Menschen unterschiedlicher Berufsgruppen möglich. Das Kernteam besteht aus besonders intensivmedizinisch qualifizierten Ärzten (Fachärzte für Intensivmedizin) und speziell intensivmedizinisch geschulten Pflegekräften. Hinzu kommen die regelmäßigen Visiten durch Ärzte anderer medizinischer Fachdisziplinen sowie von Physiotherapeuten und medizinisch-technischen Mitarbeitern. Wir im Helios Klinikum Warburg sind in der glücklichen Lage, über ein sehr erfahrenes und langjährig miteinander eingespieltes Behandlungsteam zu verfügen.
MoKünstliche Beatmung - so kurz wie möglich und so lang, wie nötig: Die Möglichkeiten der heutigen Beatmungstherapie einschließlich der zur Verfügung stehenden Respiratortechnik sind mittlerweile sehr vielfältig geworden und setzten ein darin geübtes und eingespieltes Behandlungsteam voraus.
Menschliches Leben braucht Sauerstoff
Der menschliche Organismus ist mit einem komplexen Atmungssystem ausgestattet, das die Aufgabe hat, die Zellen des Körpers mit lebenswichtigem Sauerstoff zu versorgen und das bei den Stoffwechselvorgängen anfallende Kohlendioxid abzutransportieren. Dabei wird in der Lunge Sauerstoff mit der Einatmung ins Blut aufgenommen, mit den Erythrozyten (den roten Blutkörperchen als LKW) mit dem Blutstrom zur Zelle transportiert und von dort das Kohlendioxid (CO2) auf dem Rückweg zur Lunge zur Ausatmung abtransportiert. Die Regulationsmechanismen sind dabei sehr komplex und dem jeweiligen Bedarf im Körper angepasst. Damit das alles reibungslos funktioniert, ist eine intakte Kreislauffunktion Voraussetzung.
Störungen können vielseitiger Natur sein und alle Bereiche des Atmungssystems betreffen. Schwerwiegende Störungen machen die Behandlung auf der Intensivstation erforderlich, um die lebensbedrohenden Folgen einer Gasaustauschstörung oder eines Sauerstoffmangels zu vermeiden. Es reichen nur wenige Minuten eines nicht behandelten Atemstillstandes aus, um z.B. die sehr Sauerstoffmangel empfindlichen Zellen des Gehirns dauerhaft zu schädigen. Aber auch Verletzungen wie beispielsweise Rippenbrüche, Verletzungen der Lunge oder der Luftröhre können gravierende Folgen für die Atmung haben, sodass künstlich beatmet werden muss. Daneben gibt es aber noch weitere Gründe, die selbst direkt nichts mit der Lunge oder der Atmung zu tun haben, und dennoch die künstliche Beatmung eines Patienten erforderlich machen.
Wir sind gut auf das Erkennen und eine gezielte Behandlung Ihrer Probleme vorbereitet.
Häufig ist bereits nach einer ersten Untersuchung durch den Arzt klar, was zu tun ist. Um die Störung zu erfassen und einen Eindruck über das Ausmaß zu bekommen, sind gegebenenfalls ergänzende Untersuchungen wie Labor, Röntgen, Ultraschall, Computertomografie (CT) und die Bestimmung von Sauerstoffgehalt und CO2 im Blut neben weiteren Parametern (Blutgasanalyse) erforderlich. In lebensbedrohlichen Fällen ist schnelles Handeln nötig und setzt ein erfahrenes und eingespieltes Team von Ärzten und Pflegekräften voraus. Durch qualifizierte Aus- und Weiterbildungen ist unsere Intensivstation gut vorbereitet auf solche Situationen.
Jeder Handgriff muss sitzen
Wir sind in der Lage, längerfristig und ohne bleibende Schäden für die Lunge oder den Patienten selbst die Atmungsfunktion ganz (künstliche Beatmung) oder nur unterstützend zu übernehmen. Hochmoderne mikroprozessorgesteuerte Beatmungsgeräte helfen uns heute, dies zu bewerkstelligen. Über einen Tubus (Schlauch in der Luftröhre des Patienten), eine Maske oder einen Beatmungshelm wird Sauerstoff und Atemgas in die Lunge des Patienten geblasen. Die Ausatmung erfolgt dann passiv.
Die Geräte müssen mit viel intensivmedizinischen Know How an die Situation des jeweiligen Patienten angepasst und eingestellt werden. Ob die Beatmungseinstellung optimal ist und dem Bedarf des Patienten gerecht wird, wird durch regelmäßige Kontrollen aus dem arteriellen Blut des Patienten, z. B. durch einen kleinen Schlauch am Handgelenk oder in der Leiste oder alternativ einem kleinen Tropfen Blut aus dem Ohrläppchen, überprüft und bedarfsweise nachkorrigiert.
Diese Maßnahmen sind in der Regel sehr effektiv und verschaffen meist schnell Besserung. Auch wenn dies für einen Außenstehenden zunächst als abschreckend und unangenehm für den Patienten empfunden werden könnte, die Patienten erinnern sich später meist nicht mehr an diese schwere Zeit Ihrer Erkrankung! Durch die angepasste Gabe von Schmerz-, Beruhigungs- und Schlafmitteln wird die Situation für den Patienten erträglich und ist nicht oder nur wenig belastend. Seien Sie als Angehörige oder Freunde nicht erschreckt, wenn wir den Patienten auf den Bauch legen und beatmen, es dient der schnelleren Gesundung! Wir sprechen diese Maßnahme selbstverständlich im Vorfeld mit Ihnen ab! Um unansehnliche, sich aber wieder schnell rückbildende, Schwellungen im Gesichtsbereich während der Bauchlage zu vermeiden, wird bei uns der Kopf des Patienten routinemäßig gut mit Watte ab gepolstert und mit einer elastischen Binde straff gewickelt. Der Aufwand der Bauchlagerung ist für unsere Mitarbeiter und uns insgesamt sehr groß und erfordert ein eingespieltes Team. Dennoch rechtfertigt der Erfolg die Durchführung.
Nicht in jedem Fall sind diese eingreifenden Maßnahmen erforderlich, um Besserung zu erzielen. Häufig ist die alleinige Gabe von Sauerstoff über eine Nasensonde oder Maske in Kombination mit einer intensiven Atemtherapie und einer medikamentösen Behandlung ausreichend. In Absprache mit dem Patienten, soweit das möglich ist, und mit Ihnen als Angehörige und in Abhängigkeit von der jeweiligen Situation werden wir entscheiden, was in Ihrem Fall zu tun ist.
Anhand des heute immer am Überwachungsmonitor angezeigten Sauerstoffgehalts im Blut - dieser Wert wird über einen kleinen Clip am Finger oder am Ohr des Patienten abgenommen -, der eingestellten Sauerstoffkonzentration am Beatmungsgerät und der Art der durchgeführten Beatmung können Sie sich im Verlauf häufig selbst ein Bild davon machen, ob es dem Patienten besser geht. Fragen Sie den Arzt oder unsere Pflegekräfte nach diesen Dingen, wenn Sie zu Besuch sind!
Schonendes Verfahren: Punktions-Tracheotomie (Mini-Luftröhrenschnitt)
Ist auf Grund einer Erkrankung eine längerfristige Beatmung erforderlich oder sind bei der Entwöhnung vom Beatmungsgerät Schwierigkeiten zu erwarten, setzen wir über einen kleinen (ca. 1 cm langen) Schnitt am Hals mittels einer speziellen Technik einen Tubus in die Luftröhre ein. Über diesen kann der Patient dann beatmet werden oder selber atmen, wenn sein Zustand das zulässt.
Das Verfahren ist komplikationsarm, wenig belastend und wird in Narkose direkt auf unserer Intensivstation durchgeführt. Der früher erforderliche Weg in den OP entfällt. Anschließend kann der bis zu diesem Zeitpunkt notwendige Beatmungsschlauch aus dem Mund des Patienten entfernt werden. Die Trachealkanüle am Hals wird in der Regel gut toleriert, normales Essen ist möglich. Mittels eines speziellen Ventils, das auf die Kanüle aufgesetzt wird, ist sogar Sprechen möglich.
Nachdem eine ausreichende und stabile Eigenatmung des Patienten wieder hergestellt und trainiert ist, wird die Trachealkanüle einfach und schmerzfrei gezogen und das kleine Loch am Hals mit einem Verband verklebt. Die Stelle verheilt innerhalb weniger Tage. Ein Verfahren, das uns häufig hilft, unsere Patienten schneller und leichter vom Beatmungsgerät abzutrainieren und eine schnellere Rückkehr zur eigenen Atmung zu ermöglichen.
Wenn ein Schlauch zur Beatmung am Sprechen hindert…
dann ist das immer eine besondere Ausnahmesituation für den Patienten, weil er sich nur eingeschränkt äußern kann. Gerade in dieser Situation braucht der Patient Sie als Angehörige, um ihm seine Ängste zu nehmen: Er spürt Ihre Nähe und Wärme. Haben Sie keine Scheu, Ihrem Angehörigen die Hand oder das Gesicht zu streicheln. Auch eine zwar eingeschränkte aber mögliche Kontaktaufnahme über Ablesen von den Lippen oder über die Verwendung von einer Schreibtafel ist möglich. Es kann sein, dass Sie nicht gleich verstehen, was der Patient Ihnen mitteilen möchte! Es braucht etwas Zeit und Geduld, bis Sie sich beide aufeinander eingestimmt haben. Sie stärken den Patienten durch Ihre Anwesenheit ungemein, geben Ihm das Gefühl, in dieser Situation für Ihn da zu sein!
Mit medikamentöser symptomkontrollierter Therapie, Schmerztherapie, Ergo- und Physiotherapie aber auch psychologischer und seelsorgerischer Unterstützung möchte die Palliativmedizin den Patienten in dieser Phase seines Lebens bestmöglich unterstützen.
Palliation (lat. einen Mantel umhüllen), möchte die Palliativmedizin bei der Behandlung von Patienten mit einer nicht mehr zu heilenden Grunderkrankung.
Konkret bedeutet dies, Symptome die bei dem betroffenen Patienten aufgrund der Erkrankung entstanden sind soweit einzudämmen, das sie für ihn erträglich sind und er die verbleibende Zeit seines Lebens in bestmöglicher körperlicher aber auch seelischer Verfassung erleben kann.
Schmerzen lindern, Übelkeit nehmen, Appetit anregen aber auch Gespräche mit dem Patienten und seine Familie sind unter anderem die dafür geeigneten Mittel. Ziel ist es hierbei immer wieder, denn Patienten symptomkontrolliert in sein häusliches Umfeld zu entlassen, so dass er dort von ambulanten palliativmedizinischen Diensten weiter versorgt werden kann.
In Zusammenarbeit mit dem Chefarzt der Geriatrie Dr. Ulf Langhans können Patienten mit einer nicht mehr zu heilenden Grunderkrankung palliativmedizinisch auf der Palliativeinheit der geriatrischen Station behandelt werden. Neben Palliativmedizinern stehen dem Patienten fachweitergebildete Pflegekräfte (Palliative Care Nurse), Physio- und Ergotherapeuten zur Verfügung. Des Weiteren besteht eine enge Zusammenarbeit mit Palliative Care Netz Höxter und dem Hospizverein.
Aber auch in der intensivmedizinischen Behandlung erfolgt bei Patienten bei denen auf Grund der Schwere der Erkrankung eine Therapiezieländerung von der kurativen zum palliativen Behandlung vorgenommen wird , eine entsprechende palliativmedizinische Behandlung.
Notfallmedizinische Betreuung von Patienten mit akuten Erkrankungen oder nach schweren Unfällen.
Im Schockraum der ZNA (ein großer und heller Raum mit spezieller Ausstattung und in direkter Nachbarschaft zum CT gelegen) erfolgt die strukturierte Übergabe des durch den Rettungsdienst und Notarzt primär versorgten Notfallpatienten an die Ärzte des Klinikums. Jede Information ist dabei wichtig - nichts darf verloren gehen!
Die Weiterbehandlung im Schockraum unter Fortführung der außerklinisch begonnen Behandlungsmaßnahmen stellt eine interdisziplinäre Aufgabe dar und macht das Vorhandensein einer funktionierenden Organisationsstruktur erforderlich. Jeder Handgriff muss sitzen, um einen reibungslosen Ablauf zu gewährleisten und um eine zügige diagnostische und therapeutische Versorgung des Schwerverletzten sicherstellen zu können. In Abhängigkeit vom Schweregrad der Verletzungen versorgen wir solche Patienten stets gemeinsam im Team mit Anästhesisten, Unfall- und Allgemeinchirurgen, Anästhesiepflege, Ambulanz- und OP-Personal. Bei speziellen Problemen ergänzen weitere Spezialisten unser Schockraum Team.
Nach Abschluss einer ersten Stabilisierung von Kreislauf und Atmung sowie der Erstuntersuchung zur Festlegung des Verletzungsmusters wird dann "gemeinsam" über das weitere Vorgehen entschieden: Notfall-OP, Computertomografie (CT), weiterführende Röntgendiagnostik, andere diagnostische Maßnahmen, direkte Verlegung in eine Spezialklinik oder die Aufnahme auf unsere Intensivstation.
Unsere Klinik zeichnet sich seit Jahren durch eine anspruchsvolle und differenzierte unfallchirurgische Versorgung aus und hat viele Unfallverletzte in den letzten Jahren erfolgreich behandelt.
Notfälle können auch innerklinisch passieren: Wir und unsere Mitarbeiter sind darauf gut vorbereitet, um schnellstmöglich helfen zu können
Betroffen sind Patient*innen, denen es plötzlich und unerwartet aus irgendeinem Grund heraus nicht gut geht. Dabei handelt es sich häufig um einen kurzzeitigen Kreislaufkollaps nach dem Aufstehen, aber auch schwerwiegendere Störungen sind möglich. Zum Glück tritt so etwas recht selten auf, dennoch halten wir auch für solche Fälle ein spezielles Notfallteam ständig einsatzbereit.
Bis zum Eintreffen wird der Patient durch den Stationsarzt und die Pflegekräfte betreut: Somit kann im Notfall an jedem Ort des Klinikums jeder Patient, Besucher oder Mitarbeiter schnellstmöglich angemessen versorgt werden.
Sollte ein Patient, Besucher oder Mitarbeiter einen Kreislaufstillstand erleiden, stehen für alle Stationen und Funktionsbereiche automatisierte externe Defibrillatoren (AEDs) sowie einheitliche Notfallkoffer zur erweiterten Erstbehandlung zur Verfügung.
Die Mitarbeiter des Klinikums werden jährlich in Erster Hilfe, der Herz-Lungen-Wiederbelebung und im Umgang mit einem Defibrillator (AED) geschult.
Notfallversorgung außerhalb der Klinik
Außerhalb des Klinikums Warburg stellt der Kreis Höxter als Träger des kommunalen Rettungsdienstes die rettungsdienstliche und notärztliche Versorgung der Bevölkerung sicher.
112
Im Notfall gilt diese bundeseinheitliche Notrufnummer!
Durch den Einsatz von „Patient Blood Management“ konnten die Fremdblutgaben im Helios Klinikum Warburg drastisch gesenkt werden. Doch was genau steckt dahinter?
Die Gabe von Fremdblut gilt heute als sehr sicher. Dennoch müssen bei der ärztlichen Entscheidung zur Blutgabe auch die unerwünschten Nebeneffekte berücksichtigt werden. Prof. Zacharowski hat auf einige mögliche Probleme in seinem kritischen Filmbericht "Böses Blut" hingewiesen. Wann brauchen wir überhaupt noch fremdes Blut oder geht es vielleicht sogar ganz ohne? Offene Fragen auf die wir versuchen wollen, eine Antwort zu geben
Der Saft des Lebens: Die lebenswichtige Funktion der Erythrozyten
Der menschliche Organismus, die kleinste Einheit ist die spezialisierte Körperzelle, benötigt Sauerstoff zum Leben (Zellstoffwechsel). Dieser wird von den roten Blutkörperchen, den Erythrozyten, mit dem Blutstrom (Kreislauf) antransportiert. Die Sauerstoffaufnahme ins Blut erfolgt beim Einatmen in den Lungenbläschen der Lunge und wird dabei an den roten Blutfarbstoff der Erythrozyten, das Hämoglobin(molekül), gebunden, um ihn transportieren zu können. Angekommen im Zielorgan wird der Sauerstoff dann wieder abgegeben, wo er für komplexe, biochemische Stoffwechselprozesse der Zellen benötigt wird. Die Transportkapazität, sprich die Zahl der zur Verfügung stehenden "Sauerstoff-LKW" (Erythrozyten) ist im menschlichen Körper begrenzt, wir messen einen Hämoglobingehalt im Blut (alternativ zur schwieriger zu bestimmenden Erythrozyten Zahl) von bei Frauen: 12-15 g/dl und bei Männern: 13-17 g/dl als normal. Gut zu wissen: Die roten Blutkörperchen als Träger des Hämoglobins werden ständig im Knochenmark neu nachgebildet! Sie haben allerdings nur eine begrenzte Lebensdauer von ca. 120 Tagen. Die Rate der Neubildung kann sowohl durch physiologische wie krankhafte Prozesse aber auch medikamentös in die eine oder andere Richtung hin beeinflusst werden.
Bei einer Erniedrigung der Erythrozytenzahl bzw. des Hämoglobingehaltes im Blut z.B. im Rahmen einer akuten Magenblutung, sprechen wir von einer Anämie. Der Körper ist in der Lage, einen solchen Mangel begrenzt durch Regulationsprozesse in begrentem Umfang zu tolerieren, wobei Ausmaß und Stärke der Blutung, Patientenzustand, Alter und Vorerkrankungen limitierende Faktoren darstellen. Beim Unterschreiten von einem kritischen Wert wird es dann aber gefährlich: Der Körper kann den Blutverlust nicht mehr ausreichend kompensieren, es kommt zu Mikrozirkulationsstörungen und zur Sauerstoffschuld im Gewebe mit anaerobem (=ohne Sauerstoff) Stoffwechsel. Dann ist die Gabe von Fremdblut zwingend erforderlich, wenn das Leben des Patienten nicht gefährden werden soll. Die Ursache der Anämie und des Blutverlustes zu erkennen und deren dringliche kausale Behandlung, z.B. durch eine Operation, sind Grundvoraussetzung zur erfolgreichen Beherrschung der häufig vital bedrohlichen Situation.
Jede Fremdblutgabe (Bluttransfusion) stellt eine Mini Transplantation dar
Jeder Mensch ist Träger einer für ihn eigenen, genetisch determinierten Blutgruppe. Wir unterscheiden nach dem ABO-System die (Haupt) Blutgruppen A (48%), B (9%), AB (4%) und 0 (39%), ferner nach vorhandenem oder nicht vorhandenem Rhesusfaktor sowie diversen Untergruppen von eher untergeordneter Bedeutung. Die Blutgruppenmerkmale sind auf der Oberfläche der Erythrozyten in Form von jeweils speziellen Zuckermolekülen gespeichert. Gegen die "Nicht eigene Blutgruppe" verfügt der Organismus über sogenannte Antigene im Blutplasma, die Erythrozyten einer anderen, nicht verträglichen Blutgruppe erkennen und zerstören, um damit den eigenen Körper zu schützen. Demzufolge führt die Gabe einer inkompatiblen Blutkonserve z.B. im Rahmen einer fälschlichen Verwechslung zu einer heftigen "Abstoßungsreaktion" mit in der Regel deletären Folgen für den Patienten: Um u.a. solche Probleme zu verhindern, gelten für die Herstellung und Gabe von Blut- und Blutprodukten höchste Sicherheits- und Qualitätsanforderungen, die verbindlich in gesonderten Richtlinien der Bundesärztekammer festgeschrieben sind und deren Einhaltung strikt überwacht wird.
Vor einer Fremdbluttransfusion wird in einem mehrschichtigen und aufwendigen Prozess die Verträglichkeit von Empfänger und Spenderblut im Labor durch speziell ausgebildete MTA's untersucht (hier gilt das "Vier Augen Prinzip") und das Ergebnis abschließend nochmals durch einen Transfusionsmediziner oder transfusionsmedizinisch geschulten Arzt bestätigt (medizinisch validiert). Bei der geringsten Auffälligkeit ist eine Abklärung in einem immunhämatologischen Speziallabor, was natürlich Zeit in Anspruch nimmt, erforderlich: Wir arbeiten u.a. für solche Fragestellungen eng mit unserem Kooperationspartner der Blutbank in Kassel zusammen. Unmittelbar vor der Fremdblutgabe muss der die Transfusion durchführende Arzt direkt am Patientenbett nochmals die Patientenblutgruppe durch einen Schnelltest, den sog. "Bedside-Test", bestätigen und mit der Blutgruppe, der zur Transfusion vorgesehenen Konserve, vergleichen: Der Test ist obligat und soll eine Verwechslung definitiv und mit an Sicherheit grenzender Wahrscheinlichkeit ausschließen oder aufdecken.
Wichtig für Sie als Patient: Die Durchführung einer Transfusion ist eine ärztliche Aufgabe und im Interesse Ihrer Sicherheit nicht an nachgeordnetes Pflegepersonal delegierbar. Und wenn es einmal schnell gehen muss, weil Ihr Leben durch massiven Blutverlust und schweren Schock gefährdet ist, darf jederzeit ungekreuztes (=nicht getestetes) Blut der "Blutgruppe 0 Rhesus negativ" verabreicht werden, bis die auf Verträglichkeit hin geprüften Blutkonserven für Sie zur Verfügung stehen, was in der Regel ca. 30-45 Minuten in Anspruch nimmt.
Aufgrund der bestehenden hohen Sicherheits- und Qualitätsstandards sind "schwere Transfusionsreaktionen" heute extrem selten geworden, die Gabe von Fremdblut gilt von daher heute als sehr sicher! Dennoch sind leichte, klinisch meist unbemerkt verlaufende Reaktionen mit einer Antikörperbildung auf das letztendlich körperfremde Blut und den darin enthaltenen Restbestandteilen wie Leukozyten möglich und werden häufig erst entdeckt, wenn der Patient irgendwann einmal erneut eine Bluttransfusion benötigt.
Neben dem immunologischen Risiko der Unverträglichkeit bestehen weitere potenziell mögliche Probleme wie Infektionsrisiko z.B. durch Hepatitis, HIV oder anderer viraler Infektionen (heute extrem selten durch spezielle Testungen des Spenderblutes mittels PCR und einer besonderen Selektion der Spender), Unverträglichkeitsreaktion mit Fieber und Schüttelfrost als Reaktion auf Restbestandteile in der Fremdblutkonserve wie Leukozyten, bakterielle Verunreinigung, Lungenversagen durch Bluttransfusion (TRALI), Lungenödem und Herzversagen durch zu schnelle Transfusion, aber auch vermehrte Eisenablagerungen durch zerfallende Erythrozyten bei Mehrfachtransfusionen sind möglich.
Die Fremdbluttransfusion stellt eine ärztliche Maßnahme dar, die aufgrund der möglichen Probleme aufklärungspflichtig ist und der schriftlichen Einwilligung durch den Patienten bedarf. Ist im Rahmen einer Notfallbehandlung eine Aufklärung des Patienten nicht möglich, so ist die Aufklärung über die stattgehabte Transfusion im Sinne der "Sicherungsaufklärung" nachzuholen und entsprechend zu dokumentieren.
Wer braucht fremdes Blut?
Der Nutzen für unsere Patienten durch eine Fremdbluttransfusion wird in den letzten Jahren zunehmend kritischer gesehen: Da wo wir noch vor ca. 10-15 Jahren durch ein eher großzügigeres Transfusionsregime etwas "vermeintlich Gutes" für unsere Patienten und deren Gesundung zu tun glaubten, berücksichtigen wir heute zunehmend mehr auch die unerwünschten Nebenwirkungen bei unserer Entscheidung zur Blutgabe. Durch den kritischen Fernsehbeitrag von Prof. Zacharowski "Böses Blut" wurde das Thema der Fremdbluttransfusion und ihr "Für und Wider" bewusst in das öffentliche Interesse gerückt und wird seither von allen Beteiligten einschließlich der Fachexperten heftig und kontrovers diskutiert.
Was bleibt und worüber besteht Konsens? Es sollte heute im klinischen Alltag alles unternommen werden, um die Fremdbluttransfusionen auf ein absolut nötiges Maß zu reduzieren, wir im Helios Klinikum Warburg stehen dafür ein. Ob dabei der Weg eines restriktiven versus eines moderaten Transfusionsverhaltens der richtige für die Versorgung unsere teilweise hoch Betagten und häufig multimorbiden Kranken ist, muss noch durch wissenschaftliche Studien gezeigt werden.
Und dennoch werden wir auch in Zukunft in kritischen und lebensbedrohlichen Situationen nicht ohne die Gabe von Fremdblut auskommen: Der Schwerstverletzte im protrahierten Schock durch einen massiven Blutverlust benötigt genauso wie der Patient mit der geplatzte Bauchschlagader (=rupturiertes Aorten Aneurysma) die Gabe von Fremdblut, um überleben zu können, wie letztendlich auch ein Patient mit einer sich langsam (chronischen) entwickelnden Anämie mit den zunehmenden Zeichen der Kreislaufschwäche und Luftnot, wenn also seine körpereigenen Kompensationsmöglichkeiten erschöpft sind.
Jutta Illner
Jutta Illner
Informationen für Studierende und Ärzt:innen
Als akademisches Lehrkrankenhaus der Universität Marburg bieten wir Ihnen ein interessantes und vielfältiges Angebot, Ihre theoretischen Kenntnisse zu vertiefen und die erforderlichen praktischen Fertigkeiten für Ihre zukünftige Tätigkeit als Ärztin/Arzt zu erwerben. Wir wollen, dass Sie sich bei uns gut aufgehoben und betreut fühlen.
Unsere Klinik verfügt über folgende Weiterbildungsermächtigungen in der Anästhesie und Intensivmedizin:
- Anästhesiologie (36 Monate - Neue WBO)
- Intensivmedizin (12 Monate - Neue WBO)
- Notfallmedizin (Neue WBO)
- spezielle Schmerztherapie (12 Monate - Neue WBO)
Wir bieten Ihnen eine aktive Mitwirkung an Medizin auf höchstem Niveau. Mit einem breiten Spektrum an hochwertiger medizinscher Versorgung, ist das Klinikum Anlaufstelle für Patient:innen der Region und darüber hinaus. Das überregionale Einzugsgebiet und die wegweisende Bandbreite unserer Fachabteilungen ermöglichen Ihnen einen umfassenden Einblick in den Klinik-Alltag.
Wir bieten Ihnen als PJ-Student:in neben den Tätigkeiten auf der Station ein begleitendes Studienprogramm an, das Ihr Fachwissen auffrischt und Sie auf die spätere Tätigkeit als Ärztin/Arzt vorbereitet. Dazu gehören unter anderem Bedside-Teaching zusammen mit einer Oberärztin/einem Oberarzt, regelmäßige praktische Übungen (Ultraschall, Endoskopie, Nahtkurs, EKG-Kurs, HLW-Training) oder Seminare zum Thema "Intensiv- und Notfallmedizin" oder "Krankenhausmanagement für Mediziner:innen".

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00
Was macht eigentlich der Anästhesist im OP und auf der Intensivstation und welche vielfältigen Aufgaben nimmt er sonst noch im klinischen Alltag eines Krankenhauses wahr? Was passiert eigentlich während einer Vollnarkose? Welche anderen Betäubungsverfahren gibt es? Wie werden Patienten für eine anstehende Narkose vorbereitet? Überwachung und Sicherheit während der Narkose: Wie sicher ist eigentlich eine Narkose heute? Warum müssen kritisch kranke Patienten der Intensivstation häufig beatmet werden und wie machen wir das? Was ist der Unterschied von einem Narkosebeatmungsgerät und einem Respirator auf der Intensivstation? Wie werden Patienten auf einer Intensivstation überwacht? Möglichkeiten und Grenzen der Intensivmedizin heute.
Während einer spannenden Famulatur in unserer Klinik möchten wir Ihnen einen umfassenden Eindruck in das Berufsleben eines Anästhesisten und sein vielfältiges täglichen Aufgaben vermitteln. Je nach Ihrem Ausbildungsstand werden wir Ihnen theoretische Kenntnisse und praktische Fertigkeiten aus unserem Fachgebiet wie z.B. venöse Zugänge, Beatmung mit Maske und Tubus, Intubation, Narkoseführung und Überwachung vermitteln und Sie unter Anleitung Ihre "ersten Schritte" in der Anästhesie gehen lassen. Wiederbelebung ist für uns ein besonders wichtiges Thema: Wir werden Sie in der praktischen Durchführung der Herz-Lungen-Wiederbelebung am Simulator schulen.

Mo - Mi 09:00 bis 18:00
Do - Fr 09:00 bis 14:00
Sa 09:00 bis 12:00

